Останется ли шрам от ожога плойкой
Обновлено: 19.05.2024
2. Профилактика нарушений и восстановление кровоснабжения тканей, прилежащих к зонам глубокого поражения.
4. Восстановление целостности кожного покрова путём хирургического пластического закрытия раневых дефектов.
6. Достижение оптимального функционального и эстетического результата, максимально возможное восстановление качества жизни пострадавшего.
Хирургическая обработка ожоговой раны - иссечение ожоговых пузырей, отслоенного эпидермиса, поверхностных некротизированных тканей с помощью механической обработки (хирургическим инструментом, щеткой, марлевой салфеткой и др.)*. Цель - очищение и деконтаминация раны. Обязательным условием проведения хирургической обработки является адекватное обезболивание.
*Хирургическая обработка ожоговой раны отличается от туалета ожоговой раны, который предусматривает очищение ожоговой поверхности от загрязнения, инородных тел, отслоенного эпидермиса, экссудата и остатков перевязочных средств, вскрытие и/или удаление ожоговых пузырей с последующей обработкой раны и окружающих кожных покровов растворами детергентов и антисептиков. Туалет ожоговой раны к методам хирургического лечения не относится.
• первичную хирургическую обработку ожоговой раны (ПХО) – первая по счету обработка ожоговой раны. ПХО выполняется в кратчайшие от поступления в стационар сроки, при необходимости – на фоне противошоковой терапии.
• этапную хирургическую обработку ожоговой раны – последующие хирургические обработки ожоговой раны.
Некротомия – рассечение ожогового струпа и глубжележащих тканей (фасцио- и миотомия) до визуально жизнеспособных при глубоких циркулярных ожогах конечностей и шеи, при других глубоких поражениях, когда высок риск сдавления и ишемии формирующимися некротизированными тканями, а также при циркулярных ожогах грудной клетки, ограничивающих ее экскурсию. Цель – декомпрессия, восстановление кровоснабжения тканей, дыхательной экскурсии грудной клетки, диагностика глубины поражения. Некротомия выполняется по экстренным показаниям. Необходим тщательный контроль гемостаза с учётом возможного кровотечения в раннем послеоперационном периоде.
• первичную хирургическую некрэктомию (ПХН) – выполняемую до развития в ране клинических признаков воспаления;
• этапную хирургическую некрэктомию (ЭХН) – выполняемую в несколько этапов, не на всей площади при обширных зонах глубокого поражения;
• вторичную хирургическую некрэктомию (ВХН) – выполняемую при образовании вторичных некрозов в зонах первичной или отсроченной некрэктомии.
• иссечение окаймляющим разрезом – удаление зон глубокого поражения с использованием вертикального разреза на глубину поражения по периметру раны;
• комбинированное иссечение раны – с применением тангенциального иссечения и иссечения окаймляющим разрезом.
*При различной глубине иссечения в разных зонах – указывается вся достигнутая глубина некрэктомии (иссечения) раны.
Хирургическая некрэктомия ожоговой раны, как метод активной хирургической подготовки глубоких ожоговых ран к пластическому закрытию, относится к раннему хирургическому лечению глубоких ожогов. При этом пластическое закрытие раневых дефектов осуществляется сразу, либо в ближайшее время после ранней хирургической подготовки ожоговой раны, но в более короткие сроки, чем при подготовке гранулирующей раны к кожной пластике.
Раннее хирургическое лечение ожоговой травмы является приоритетным, снижает летальность тяжелообожженных, существенно сокращает сроки лечения, позволяет достичь оптимальных функциональных и эстетических результатов лечения и улучшает качество жизни пострадавших от ожогов (уровень доказательств А). Проведение раннего хирургического лечения отвечает современным стандартам лечения и предъявляет высокие требования к организационному, кадровому, материально-техническому и технологическому обеспечению отделения/центра, где проводится лечение пострадавших с ожогами.
Ампутация или дезартикуляция пораженной конечности или ее сегмента - частный вид хирургической некрэктомии, отличающийся техникой ее выполнения.
Хирургическое очищение ожоговой раны – одновременное или этапное инструментальное удаление ожогового струпа, некротических тканей по мере их самостоятельного отторжения или после химического, в том числе ферментативного очищения (некролиза) с последующей подготовкой гранулирующих ран к кожной пластике. Используется при невозможности выполнения первичной (отсроченной) хирургической некрэктомии, связанной с состоянием больного, его отказом от оперативного вмешательства, отсутствием надлежащего организационного, кадрового и материально-технического обеспечения раннего хирургического лечения.
Пластическое закрытие раневого дефекта – хирургическое восстановление анатомической целостности поврежденных кожных покровов и глубжележащих тканей в зонах глубокого ожогового поражения.
a) Местными тканями с дополнительными разрезами или без них, в том числе методом дозированного тканевого растяжения (дермотензии). Дермотензия подразделяется на острую и хроническую, в том числе с использованием экспандеров.
b) Перемещенным лоскутом (островковым, плоским или трубчатым) на постоянной или временной питающей ножке:
• кожно-мышечным, в том числе с костным фрагментом.
Кожная пластика может выполняться сразу после хирургической подготовки ожоговой раны (одновременная кожная пластика) либо отсрочено (отсроченная кожная пластика) при неуверенности в радикальности хирургической подготовки, дефиците донорских ресурсов, тяжести состояния пациента не позволяющих расширять объём оперативного вмешательства.
Кожная пластика на гранулирующую рану выполняется по её готовности как воспринимающего ложа для кожного трансплантата (яркие, мелкозернистые грануляции, со скудным раневым отделяемым и оптимальными сроками подготовки).
Основным методом восстановления анатомической целостности кожного покрова при глубоких ожогах является аутодермопластика (АДП) расщепленными аутодермотрансплантатами с использованием дерматома. Оптимальная толщина расщепленного аутодермотрансплантата - 0,2-0,4 мм.
В первую очередь кожная пластика выполняется в функционально и эстетически важных зонах (лицо, кисти, суставы, шея). Наиболее благоприятные функциональные и эстетические результаты обеспечивает пересадка неперфорированных расщепленных кожных трансплантатов. Свободные аутодермотрансплантаты необходимо располагать на ранах поперёк оси оперируемой зоны.
При ограниченных глубоких ожогах, с том числе в функциональных и эстетически важных зонах особых локализаций (голова, лицо, кисти, половые органы, область шеи и крупных суставов), а также при обнажении глубоких структур (суставы, сосуды, нервные стволы, кости, сухожилия) обосновано использование в ранние сроки методов реконструктивно-пластической хирургии - пластика дефекта местными тканями, в том числе с помощью дерматензии, полнослойными аутодермотрансплантатами, сложносоставными аутотрансплантатами на микрососудистых анастомозах или лоскутами на постоянной или временной питающей ножке. Донорский дефект после забора таких трансплантатов и лоскутов должен быть закрыт путем пластики местными тканями или пересадкой расщепленных аутодермотрансплантатов.
При обширных глубоких ожогах при дефиците донорских ресурсов используются следующие методы и технические приёмы пластического закрытия раневых дефектов:
• Расщепленный перфорированный аутодермотрансплантат – упорядоченное нанесение на кожный трансплантат насечек с помощью специального оборудования (перфоратора) с целью увеличения площади трансплантата. Расщепленные перфорированные аутодермотрансплантаты на функционально и эстетически важных зонах могут использоваться только при критическом дефиците донорских ресурсов.
• Повторное использование эпителизированных донорских участков для взятия расщепленных аутодермотрансплантатов.
• Биотехнологические методы лечения с применением клеток кожи человека (трансплантация культивированных и некультивированных кератиноцитов и/или фибробластов), биологических (ксенопластика) или биосинтетических раневых покрытий отдельно или в комбинации с аутодермопластикой.
1. Оптимальные сроки начала раннего хирургического лечения тяжелообожженных – 2-4 сутки после получения ожоговой травмы сразу по купировании ожогового шока, на фоне продолжающейся интенсивной терапии.
2. Оптимальные сроки раннего хирургического лечения ограниченных по площади глубоких ожогов – 1-е сутки от поступления больного.
3. При невозможности одноэтапного иссечения струпа, целью раннего хирургического лечения является полное удаление нежизнеспособных тканей в течение 10-14 дней после травмы.
4. При планировании хирургической некрэктомии (иссечения) учитываются особенности техники выполнения оперативного вмешательства:
• тангенциальное иссечение – имеет преимущества по времени выполнения, сохранности неповреждённой ткани, лучшим функциональным и эстетическим результатом, но сопровождается значительной кровопотерей, трудностями гемостаза и объективной оценки радикальности иссечения;
• иссечение окаймляющим разрезом – обеспечивает большую радикальность, меньшую и контролируемую кровопотерю, более надёжный гемостаз, но значительно увеличивает продолжительность вмешательства, ведет к потере части жизнеспособной ткани, ухудшает функциональный и эстетический результат.
5. Хирургическая некрэктомия с одновременным пластическим закрытием послеоперационного дефекта – метод выбора при раннем хирургическом лечении глубоких ожогов.
6. При обширных глубоких ожогах площадь хирургической некрэктомии за один этап следует планировать, исходя из 1/3 площади глубокого поражения.
7. Основным способом оценки жизнеспособности тканей при раннем хирургическом лечении является визуальная оценка.
8. При неуверенности оперирующего хирурга в радикальности некрэктомии (иссечения) – кожная пластика выполняется отсрочено на 2-3 дня.
9. Для временного закрытия раневого дефекта после некрэктомии (иссечения) используются ксенотрансплантаты и другие раневые покрытия, обеспечивающие антибактериальный эффект и создание оптимальной раневой среды.
12. Длительной консервативной подготовке гранулирующей раны следует предпочесть радикальное иссечение патологических грануляций с выполнением одномоментной кожной пластики.
13. При планировании и осуществлении хирургического лечения у пострадавших с ожогами необходимо обеспечить:
14. Местное лечение ран на этапе подготовки к пластическому закрытию включает: частые (ежедневные) перевязки с этапными хирургическими обработками, использование эффективных раневых повязок, адекватной местной антимикробной терапии, а также дополнительных физических методов местного воздействия (гидротерапия, вакуум-терапия, ультразвуковая и гидрохирургическая обработки ран).
15. Хирургическое лечение глубоких ожогов требует обеспечения необходимыми трансфузионными средами (эритроцитарная масса, эритроцитарная взвесь и плазма).
16. Расчетный объём кровопотери при выполнении хирургической некрэктомии (иссечения) составляет в среднем 0,5-1,0 мл с 1 см2 иссекаемой поверхности.
17. Кровопотерю при хирургической некрэктомии (иссечении) на площади 5% поверхности тела и более рекомендуется восполнять трансфузией эритроцитарной массы (эритроцитарной взвеси) и плазмы крови в соотношении 1:1 в объеме кровопотери.
• использование гемостатических повязок, в том числе с раствором адреналина (1:500000) на иссеченную поверхность;
19. Все хирургические манипуляции у пострадавших с ожогами производятся под общим обезболиванием, а по показаниям - используются другие виды анестезии.
20. При наличии показаний ведение раннего послеоперационного периода следует осуществлять в отделении анестезиологии-реанимации.
Хирургическое лечение обожженных, в том числе активное использование методов раннего хирургического лечения, должно проводиться в ожоговых отделениях/центрах в соответствии с Порядком оказания медицинской помощи населению по профилю «хирургия (комбустиология), включая обеспечение:
• достаточным количеством хирургических бригад, имеющих подготовку по комбустиологии в системе последипломного образования и опыт работы;
• необходимым количеством операционных для ежедневной работы и экстренной операционной, работающей в круглосуточном режиме;
• достаточным количеством сестринского и вспомогательного персонала, прошедшего подготовку по комбустиологии, в том числе для обеспечения ранней реабилитации ожоговых больных;
Принципы профилактики и консервативного лечения последствий ожоговой травмы
Институт хирургии им. А.В.Вишневского РАМН, РАМПО, г. Москва.
Исходы ожоговой травмы зависят от многих причин, главными из которых являются локализация, глубина и площадь ожога.
Последствия ожогов многообразны, но все они объединены одним анатомическим субстратом — рубцами. Рубец возникает как результат раны, полученной в результате механического, термического или химического воздействия, и которая приводит к потере или разрушению веществ. Ответом организма на эти процессы является образование коллагеновой соединительной ткани. Эта замена ткани всегда несовершенна и приводит, в зависимости от вида замены, к различным видам рубцов. Под заживлением раны подразумевается восполнение дефекта кожи соединительной тканью с последующей эпителизацией. В завершающей стадии заживления раны возникает стабильный рубец. Это образование соединительной ткани является менее прочным, менее эластичным и хуже снабженным кровью.
Различают два типа заживления раны: 1) первичным натяжением — когда ровные, незагрязненные края кожи адаптируются , происходит быстрое заживление, при этом, по мере созревания грануляций и стяжения раны вследствие формирования рубца, происходит рассасывание его по периферии; 2) вторичным натяжением — когда созревание грануляций не сопровождается рассасыванием образующегося рубца, в результате чего образуется патологический рубец — келоидный или гипертрофический, что наблюдается у большого количества обожженных.
Сильноволокнистая, бедная клетками и сосудами соединительная ткань, образованная в основном из грануляционной ткани, является рубцовой тканью. Образование рубца начинается с основания раны, а также с ее краев. Одновременно начинается рубцовое сокращение ткани. Размер рубца зависит от толщины и количества грануляционной ткани. Конечной фазой заживления раны является ее эпителизация.
Причин образования патологического рубца много и все они не полностью изучены:
- механические факторы — неправильное заживление раны, нахождение раны в функционально активной зоне;
- факторы локализации — плечо, область грудины;
- рассовые и индивидуальные факторы — темнокожие, рыжеволосые;
- нарушение обмена веществ — диабет, атеросклероз, гиповитаминоз, гипопротеинемия;
- факторы физикального воздействия — ультрафиолетовое, рентгеновское облучение, инфицирование раны.
Следует четко дифференцировать атрофические, гипертрофические и келоидные рубцы.
Атрофические рубцы — это сморщенные, лежащие ниже уровня окружающей здоровой кожи рубцы, возникающие тогда, когда рана заживает вяло, и при этом образуется очень мало волокон связующей ткани.
Келоид — это фактически опухолевидное образование, бугристое, плотное, резко возвышающееся над уровнем здоровой кожи, розовой с цианотическим оттенком окраски. Образование резко болезненное, часто сопровождается зудом. Рубец шире своего основания и нависает над краями окружающей кожи. Келоиды чаще образуются в области наибольшей концентрации меланоцитов и практически никогда на ладони или подошве. Замечено, что частота развития келоидов выше во время периодов повышенной физиологической активности гипофиза (половое созревание и беременность). Ведущей клеточной формой в соединительной ткани келоидных рубцов являются функционально активные фибробласты с хорошо развитым гранулярным и эндоплазматическим ретикулумом и пластинчатым комплексом. Результаты электронно-радиографических исследований указывают на интесивный синтез РНК в клетках кожи вокруг рубца, что говорит об инфильтрирующем росте келоида.
Динамика развития келоида характеризуется тремя периодами:
1 — их бурным ростом;
2 — стабилизацией процессов фибробластогенеза;
3 — обратным развитием.
Все эти стадии завершаются в течение 1-3 лет. Как непостоянна интенсивность роста, так еще более подвержены индивидуальным особенностям процессы обратного развития рубцов.
Зрелый келоид после завершения процесса его обратного развития становится тоньше, мягче, бледнее, более смещаемым. Это обусловлено преимущественным их рассасыванием с внутренней стороны, на границе с подкожной клетчаткой, где образуется рыхлый соединительно-тканный слой с бедной капиллярной сетью — так называемый промежуточный слой.
Гипертрофические рубцы — это толстые, плотные с бугристой поверхностью образования, покрытые шелушащимся эпителием, нередко с трещинами. Гипертрофические рубцы никогда не распространяются за пределы зоны поражения, формируются в течение 6-12 месяцев после эпителизации раны.
В формировании гипертрофического рубца ведущую роль играют два основных фактора: 1) большие размеры раневого дефекта и 2) постоянная травматизация рубца в функционально активных зонах. Постоянная травматизация, надрывы и изъязвления эпидермиса поддерживают хронический воспалительный процесс, препятствующий размягчению рубца.
Послеожоговые рубцы нередко сопровождаются гнойно-воспалительными, некротическими и аллергическими процессами. Возникающие на месте ожогов дерматозы имеют весьма упорное рецидивирующее течение, при этом медикаментозная терапия малоэффективна. Рубцы, осложненные дерматозом, могут располагаться на любой части тела, но чаще в зонах, подверженных травматизации (суставы), а также в областях с недостаточным кровоснабжением (голени, стопы).
Целесообразно различать ранние и поздние дерматозы. Ранние дерматозы проявляются образованием серозных субэпидермальных пузырьков, они возникают на неокрепших цианотичных рубцах. Случайные травма или расчес открывают ворота для проникновения инфекции.
Более сложную проблему представляют поздние дерматозы, развивающиеся на старых, сформированных патологических рубцах. К ним относятся различного рода гнойничковые высыпания, экзематизация, гиперкератоз, гнойно-некротические очаги, крайним проявлением которых являются послеожоговые трофические язвы. Длительное применение лекарственных препаратов вызывает местную аллергизацию тканей и после временного улучшения приводит к обострению хронических воспалительных и аллергических дерматозов.
Единственным радикальным способом лечения таких поздних дерматозов, раньше или позже переходящих в трофические язвы, является радикальное иссечение всех патологических рубцов с измененными подлежащими тканями и пластика раны кожным лоскутом.
Выделяются четыре основных анатомо-физиологических вида последствий ожоговой травмы:
- рубцовая деформация кожных покровов;
- рубцовый дефект тканей;
- контрактура суставов;
- послеожоговая трофическая язва.
Понимание закономерности процессов, происходящих в рубцах, и необходимости активного влияния на них определяют характер лечения больных, пострадавших от ожогов.
На процессы избыточного роста рубцов можно и необходимо оказывать активное влияние. Начинать лечение следует не тогда, когда появились клинические признаки патологического рубцевания, а проводить профилактически во всех случаях, где можно предвидеть избыточный рост рубцов.
Консервативное лечение является своего рода предоперационной подготовкой, которую следует проводить непрерывно до решения вопроса об операции.
Понимание процессов, происходящих в рубцах, позволяет научно обоснованно решать вопросы выбора сроков операций. Принято оперировать больных через 1,5 — 2 года после заживления ожоговых ран, то есть созревания и обратного развития рубцов. Это, во-первых, обеспечивает лучшие условия оперирования — рубцы легко удалять по промежуточному слою, а, во-вторых, хирургическое вмешательство не дает нового толчка к бурному развитию рубцов, что наблюдается при повреждении свежих рубцов.
Из этого правила есть исключения:
- наличие резко выраженных функциональных нарушений, вызванных рубцами (контрактуры суставов, шеи; выворот век; микростомия);
- когда есть возможность полностью ликвидировать рубцовый массив с одномоментной пластикой раны здоровыми тканями смежных или отдаленных областей.
Следовательно, к выбору сроков хирургического вмешательства нужно подходить строго дифференцированно.
Медикаментозное лечение
Из медикаментозных средств широко используется пирогенал — препарат, полученный из бактериальных клеток. Обладает кроме пирогенных свойств противовоспалительным, десенсибилизирующим действием, изменяет проницаемость тканей и оказывает тормозящее действие на процессы регенерации и рубцевания. Систематическое введение пирогенала приводит к снижению пластических функций соединительной ткани и подавляет формирование коллагеновых волокон. Пирогенал вводят внутримышечно один раз в день по схеме в течение 1,5-2 месяцев. Препарат как ингибитор рубцевания эффективен лишь в отношении незрелых рубцов, в течение года после ожоговой травмы.
В лечении послеожоговых рубцов хорошо зарекомендовал себя гормональный препарат «Кенолог — 40″, который обладает выраженным противовоспалительным и антиаллергическим действием, активизирует действие коллагеназы, чем замедляет образование коллагеновых волокон. Действие препарата продолжается в течение 1,5-2 месяцев, что и определяет периодичность его введения. Максимальная допустимая одноразовая доза препарата составляет 160мг.
Лечению «Кенологом — 40″ подвергаются незрелые (давностью до 1 года) келоидные рубцы, площадью до 20 см2. Лекарственный препарат вводят непосредственно в рубцовую ткань.
Аллантоин является конечным продуктом нуклеинового обмена веществ в ткани животных. Он стимулирует увеличение числа и способствует росту здоровых клеток, ускоряет эпителизацию раны и препятствует образованию келоидов, а также купирует кожный зуд.
Гепарин усиливает при местном применении фибринолитические свойства в коже и тормозит пролиферацию фибробластов, повышает гидратацию тканей и оказывает влияние на разрыхление затвердевшей ткани, улучшает циркуляцию крови, а также обладает противовоспалительным действием.
В экстракт лука входят пептиды, содержащие серную кислоту, связанную с глютатионом, играющим особую роль в метаболизме клеток. Пептиды совместно с углеводами (глюкозой и фруктозой) являются субстратом для регенерации клеток. Важным является также наличие в экстракте лука витаминов А, В1, В2, С, пантотеновой кислоты, минералов (кобальт, железо), микроэлементов.
Составляющие части препарата оказывают специфическое действие на рубцы, они дополняют и усиливают свое действие в комбинации. Таким образом лечебная эффективность препарата состоит в эпителиогенном, фибринолитическом, десенсибилизирующем, противовоспалительном, тормозящем пролиферацию и способствующем регенерации действии.
Препарат наносят на пораженную поверхность кожи 3-5 раз в день 3-5 и более месяцев.
Физические методы лечения
Воздействие магнитных волн на послеожоговые рубцы приводит к дегидратации рубцовой ткани, способствует эффективному транспорту кислорода к тканям и его активной утилизации, улучшает капиллярное кровообращение за счет выброса гепарина в сосудистое русло. Курс лечения составляет 15 ежедневных процедур по 15-20 минут каждая.
Эффективен в лечении рубцов электрофорез с ферментным препаратом лидазой, действие которого основано на деполимеризации и гидролизации гиалуроновой и хондроитинсерной кислот, что способствует рассасыванию рубца. Курс лечения состоит из 15 ежедневных процедур.
Широко применяется для профилактики рубцовообразования ультразвук с гидрокортизоном, который назначается курсом в 10-15 процедур.
Рентгенотерапия (Буки) основана на действии ионизирующего излучения на соединительную ткань — набухание и разрушения коллагеновых волокон и фибробластов. На послеожоговые рубцы назначается до 6 сеансов облучения с интервалом в 6-8 недель при одноразовой дозе до 10-15 000 Р. Действию ионизирующего облучения подвергаются только поверхностные слои кожи (рубца), рентгеновская нагрузка на глубжележащие ткани незначительна. Противопоказанием к назначению Буки-терапии являются болезни почек, декомпенсация кровообращения, наличие дерматитов и остаточных ран.
Компрессионная терапия
В последние годы для профилактики избыточного рубцовообразования после ожогов широкое распространение получила компрессионная одежда, изготовленная по индивидуальным меркам, для любой части тела. Установлено, что компрессия рубцов эффективна, если она создается в пределах 25-40 мм рт. ст. на 1см2, то есть превосходит давление крови в капиллярах. Компрессию следует начинать с 15 мм рт. ст. и постепенно увеличивать, меняя повязки.
Применение давящих повязок имеет как профилактическую, так и лечебную цель. С профилактической целью компрессия применяется после пластики ран расщепленной кожей, а также после реконструктивных операций. В этих случаях дозированное давление показано через 2 недели после операции, затем компрессия постепенно увеличивается .
С лечебной целью компрессию применяют при появлении избыточного роста рубцов. Применение давящих повязок надо начинать на ранних этапах развития рубцов, тогда эффектиность этого метода максимальная. Компрессия препятствует росту и ускоряет процесс созревания патологических рубцов и превращение трансплантатов пересаженной кожи в полноценный покров.
Для достижения эффекта необходимо, чтобы давящие повязки воздействовали на рубцы не менее 23 часов в сутки. Лечение должно быть длительным, до полного сглаживания рубца, что занимает до 1,5-2 лет.
Механизм действия компрессии связан с ишемией соединительной ткани рубца, что приводит к дегенеративным изменениям фибробластов, ускоряет процесс созревания рубца.
Бальнеологические методы лечения
Наиболее эффективным бальнеологическим фактором в лечении послеожоговых рубцов является сероводород, который проникая в кожу, нормализует в ней обмен веществ, влияя на ферменты, гормоны, обмен белка, РНК, снижает воспалительные, аллергические реакции и улучшает трофику тканей. Усиление окислительных процессов, ускорение созревания фибробластов создает условия для нормального развития соединительной ткани, что приводит к превращению келоида в зрелую форму.
Могут применяться как общие, так и камерные ванны. Обычно назначается прием 10-12 общих ванн по 10-15 минут с концентрацией сероводорода 100-150 мг/л. Используются также камерные ванны для отдельных конечностей.
Еще более эффективен метод струйного орошения рубцовых областей под дозированным давлением. В зависимости от состояния больного и локализации рубцов орошение проводят по одному из трех режимов воздействия:
в) интенсивного — при температуре воды в 39-40 градусов и давлении струи в 1,5-2 атм.
Продолжительность процедур составляет 15-25 минут.
Лечебная физкультура
Показана всем больным независимо от степени, локализации и площади ожогового поражения. Физические упражнения повышают общий тонус вегетативной нервной системы, обеспечивают усиление скорости кровотока, улучшают микроциркуляцию, положительно влияют на функцию дыхания, повышают эмоциональный настрой, являются эффективным средством восстановления функций опорно-двигательного аппарата.
Перечисленные методы профилактики и лечения послеожоговых рубцов ни в коем случае не должны применяться изолированно. Только использование всего комплекса известных методов медикаментозного и физиотерапевтического лечения способно улучшить результаты реабилитации больных, перенесших ожоговую травму.
Ожоги практически всегда оставляют заметные следы на коже. Ожог может быть химическим и термическим, но остаточные ожоговые рубцы формируются в обоих случаях. Величина ожогового рубца зависит от степени ожога (глубины повреждения ткани) и размера поврежденной поверхности. Рана при заживлении затягивается рубцовой тканью, которая в основном состоит из коллагена. Ожоговые рубцы могут окрашены в розовый или синюшный цвет, возвышаться над уровнем кожи и иметь неровную, бугристую поверхность.
Основными причинами возникновения гипертрофического шрама после ожога являются:
- неправильное заживление раны, когда было произведено повторное травмирование места ожога;
- расположение ожога на нежных участках кожи плечо, область грудины и др.;
- нарушение обмена веществ — диабет, атеросклероз, гиповитаминоз, гипопротеинемия;
- индивидуальные особенности кожи у темноволосых и рыжеволосых людей;
- внешнее ультрафиолетовое, рентгеновское облучение ожога в время его заживления или инфицирование раны.
Удаление шрамов после ожогов носит не только косметический смысл, но и часто улучшает двигательные функции конечностей и суставов. Келоидная ткань является очень плотной, что затрудняет функционирование сустава, если ожог обширный и расположен на суставе. Противопоказаний для удаления ожогов нет.
Лечение ожогов
Методы лечения после ожогов разделяются на три группы: Медикаментозные и косметологические: они включают в себя уколы специальных препаратов деконтурантов в ткань рубца, обработка шрама различными мазями и кремами, для рассасывания коллагена, гормональные препараты или озонотерапию. Также есть препараты для химического пилинга кожи. Все эти методы действуют только при очень небольшом следе от ожога. Лечение всегда очень длительное, положительный исход которого не гарантирован. Полностью убрать ожог косметологическими методами практически невозможно. Однако пилинги кожи, если применяются вместе с лазерной шлифовкой, дают очень хороший результат т.к. улучшают и выравнивают цвет кожи.
Хирургические: Рубец подвергается либо хирургическому иссечению или лазерной шлифовке. Хирургический способ сейчас используется крайне редко т.к. является достаточно болезненным и требует последующего удаления шрама от хирургической операции. Удаление ожоговых рубцов лазером является самой прогрессивной технологией лечения. Лазер слой за слоем испаряет рубцовую ткань, при этом не травмируя здоровую кожу. Шлифовка проводится под точным контролем глубины обработки, быстро, практически бескровно. Также лазер воздействует на средние слои эпителия, что вызывает его активную регенерацию.
Реконструктивная хирургия: при большой площади ожогов может применяться пластика кожными лоскутами, когда ожоговый рубец удаляется и на это место накладывается кожная пластина, взятая у самого пациента. Кусок здоровой кожи срезается специальным прибором, накладывается на бумажную основу для нарезки по необходимой форме и укладывается кусочками по 3 — 4 см на рану в шахматном порядке. Этот метод является одним из самых сложных и применяется при больших зонах поражения. Операция делается под полной анестезией и требует длительного периода восстановления.
Удаление ожогов лазером
Выделяют следующие преимущества удаления следов от ожогов лазером:
- операция лазером позволяет полностью избавиться от следов ожога.
- лазерное удаление рубца является полностью бесконтактным способом т.к. келоидная ткань испаряется пучком света.
- лазером можно удалять и шлифовать ожоговые рубцы любого размера.
- лечение шрама от ожога можно сделать за несколько визитов в клинику.
- при точечном воздействии на обрабатываемый участок лазерным лучом происходит обеззараживание раны, что исключает возможность повторного воспаления.
- при шлифовке шрама от ожога лазером отсутствуют побочные эффекты.
Больно ли удалять лазером ожоговые рубцы?
Операция может делаться под местной или даже общей анестезией, когда обрабатывается очень большая поверхность. При небольших шрамах болезненные ощущения при операции практически отсутствуют, кроме легкого жжения от лазерного луча.
Срок лечения и количество процедур для полного удаления рубца:
При относительно небольших ожогах, полностью рубец можно удалить за 2 — 3 процедуры, между которыми должно пройти около месяца. За этот период происходит полное заживление поверхности, обработанной лазером, что позволяет хирургу точно определить глубину необходимой обработки при следующей шлифовке шрама лазером. Таким образом полное удаление следа от ожога занимает от 3 до 4 месяцев. Однако, при очень больших или глубоких поражениях может потребоваться до 8 — 10 процедур.
Где удалить ожоговый рубец лазером в Москве?
Получите бесплатную детальную консультацию по телефонам (495) 434-34-44 или (495) 670-20-28 с 8 до 20 часов ежедневно.
Отзывы
Делал шлифовку в клинике рубца на щеке после травмы. Летом шрам выглядел очень неэстетично и сильно отличался по цвету от загорелой кожи. Хватило трех шлифовок, чтобы почти не осталось следа. Сейчас жду лета, чтобы посмотреть насколько будет место под шрамом отличаться на загорелой коже. Хирург сказал, что практически видно не будет. Впечатление отличное!
Сергей (МО, Наро-Фоминск, 2014 год)
Хочу выразить свою благодарность доктору Буркуну Евгению Николаевичу! Я обращалась к нему по поводу шлифовки лазером шрама на ноге. Доктор мне всё рассказал о процедуре и предупредил, что в моём случае понадобится несколько сеансов, чтобы шрам был совсем незаметным. Всего пришлось делать шлифовку за три сеанса, но каждый раз это было недолго и без неприятных ощущений. Сейчас я совершенно довольна результатом, на месте большого шрама нормальная гладкая кожа.
Светлана (Москва 2017)
Делал шлифовку рубца на руке, который остался после аварии, когда мне делали операцию. Два года думал, что он сам рассосется, но не случилось. Посветлел, но меньше не стал. Видок был так себе. Лазером его за один раз хирург удалил. Даже не стоило столько ждать, а нужно было сразу делать.
Александр (Апрелевка, декабрь 2013)
Обратилась в клинику для шлифовки шрама на руке после автомобильной аварии. Шрам около 5 см на внутренней поверхности руки. Я не могла носить короткие рукава летом так, как он выглядел ужасно. Долго не решалась начать удалять, но подруга посоветовала сделать шлифовку лазером. Теперь после трех процедур шрама практически не видно. От анестезии при операции отказалась сама. Было неприятно, но не ужасно. За то потом все быстро прошло. Через три недели рана зарастала. Рекомендую хирурга Митиш Е. В.
Валентина (Москва, 2013 год)
У меня был застарелый ожог на ноге размером с 5 рублевую монету. Я решила его перед летним сезоном убрать. Долго выбирала способ и решила делать шлифовку лазером в клинике Лама. Честно, очень довольна. Клиника очень хорошая, все чисто. Приветливый персонал. Сколько было по прейскуранту, так и вышло. За две процедуры от шрама практически не осталось следа. Делала под местной анестезией. Было совсем не больно, а потом болело не очень сильно. Всем рекомендую не сомневаться, а делать операцию лазером.
Виктория (Москва, 2013 год)
В прошлом году обожгла себе руку. Очень аккуратно была с ожогом, пока рана зарастала, но все равно остался шрам. Обратилась в клинику для шлифовки рубца лазером. Сделала три операции между каждой из которых был месяц. На третий раз шрама стало не видно вообще. Я очень боялась, что не получится, но все вышло отлично. Спасибо большое хирургу Митиш. Е.В. Я очень рада, что все получилось.
Александра (Москва, 2014 год)
Год назад делали мне операцию, после которой остался шрам на животе. Особенно был заметен летом, когда вся кожа остальная была загорелая. Перед летним сезоном сделала лазерную шлифовку рубца. Результатом очень довольна. Все следы полностью ушли через месяц после шлифовки. Надеюсь, что кожа будет теперь равномерно загорать тоже. Рекомендую делать такие процедуры не в салонах красоты, а в клиниках. Там профессионалы совершенно другого уровня, а не просто косметологи. Ламой очень довольна.
Ольга (Москва, март 2014)
В офисе на кухне вылила себе горячий суп на ногу, когда вытаскивала его из микроволновки. Ожег был сантиметров 10 квадратных. Долго очень не зарастал, а потом остался рубец на ноге. Вот его и удаляла в клинике. Делала лазерную шлифовку рубца под местной анестезией. Было не больно. Нога стала ровная, без бугров. Пока еще видно, что кожа другого цвета, но я надеюсь, что к лету все пройдет. Клиника мне понравилась. Отношение персонала и врачей очень хорошее. Чувствуется позитивная атмосфера в клинике.
Кристина (Москва, апрель 2014)
Статьи по теме
Шлифовка лица от рубцов
Красивая, чистая и здоровая кожа — предмет мечтаний не только женщин, но и представителей сильной половины человечества. А что же делать тем, чья кожа имеет изъяны, такие, к примеру, как шрамы, рубца или пятна от прыщей? Современная косметология предлагает множество вариантов […]
Лазерная шлифовка рубцов
Несовершенства кожи, особенно если эти несовершенства имеются на лице, доставляют человеку множество неудобств. Шрамы и рубцы на кожи лица для многих являются самой настоящей трагедией. Они могут возникать после угревой болезни акне, других заболеваний или травм кожи лица. Однако существует […]
В России ежегодно регистрируется около 300 тысяч случаев ожогов. Лечение в условиях стационара ежегодно необходимо для 100 тысяч людей с термическими поражениями, 60-80 процентов составляют поверхностные раны.
Ожог – это поражение кожных покровов различными физическими факторами (термическими, электрическими, химическими).
Как образуется повреждение
При возникновении ожога различными повреждающими факторами страдает кожа, реже – слизистые, мышцы, сухожилия и кости. На месте воздействия в зависимости от степени поражения возникают местные изменения, которые характеризуются появлением боли, покраснением, повышением температуры, нарушением функции пораженного участка.
Классификация травмы
Чтобы определить, какое лечение необходимо, нужно рассказать кратко, какие степени повреждения выделяют:
- Ожог I степени . Появляется покраснение, незначительная боль и отек в поверхностных слоях эпидермиса.
- Термическая рана II степени . Выраженное покраснение, отек, отслоение поврежденного слоя, образование пузырей, наполненных желтой жидкостью. Пораженный участок заживает через 11-15 дней, пигментация кожи может сохраняться в течение 2,5-3 недель.
Раны первых двух степеней считаются поверхностными. Их лечение возможно в амбулаторных условиях. Они способны зажить при консервативном лечении.
- Ожоги IIIА степени сопровождаются поражением эпидермиса и дермы. Образуется струп светлого цвета. Под ним есть заметные розовые участки – сосочки дермы. По мере отхождения или изменения струпа появляется участками места покрытые эпителием. Восстановление происходит через 3-6 недель. В результате появляется грубый рубец.
- IIIБ степень : поражение кожи, нередко травмируются мышцы. Рана очищается от мертвой ткани через 4-6 недель.
- IV степень самые прогностически неблагоприятными и тяжелые. При этих повреждениях страдают фасции, мышцы, сухожилия и кости. Струп толстый, может появиться обугливание. Возможно, сопровождается гнойными осложнениями, такими как артриты, абсцессы и флегмоны.
Поражения IIIБ и IV степени – это глубокие раны, требующие нахождения в стационаре и оперативного лечения, а также решения вопроса о восстановлении кожи с помощью кожной пластики. Необходимо обращение за специализированной помощью и рациональное лечение у соответствующих специалистов безотлагательно.

Поражения IIIБ и IV степени требуют нахождения в стационаре и оперативного лечения.
Осложнения
Более грозным состоянием в случае глубоких ожогов наступает, если они занимают более 5-11% тела или общая площадь ожога больше 20%, то в таком случае возникает ожоговая болезнь. Эта болезнь связана с потерей кожных покровов и глубокими нарушениями их функций (защиты от инфекции, потеря болевой, а также тактильной чувствительности, поддержание водного баланса, терморегуляция). Тяжелое состояние требует системного подхода и комплексного лечения направленного на сохранение жизни пострадавшего, нахождения в условиях реанимации и мультидисциплинарного подхода специалистов. Важно отметить, что для детей до года для появления этого осложнения достаточно 3-5% площади ожога.
Первая помощь при термической ране
В первую очередь при получении раны не стоит предаваться панике. Если вы находитесь дома, для облегчения состояние достаточно пораженный участков окунуть в холодную воду до прекращения чувства боли . В вашей домашней аптечке должны быть на случай ожога следующие средства:
Современные повязки
Существует огромное количество новых повязок, которые можно применять в домашних условиях, способствующих быстрому заживлению. Основное отличие от обычного бинта в том, что они создают благоприятный микроклимат в ране. Ведь если пораженный участок кожи полностью высохнет это не ускорит заживление.
Бранолинд Н с перуанским бальзамом

Пластырь обладает специфическим запахом, его используют при ране 1-2 степени, нельзя использовать при некротическом повреждении. Менять можно повязку 1 раз в два дня. Противопоказанием является аллергическая реакция на пластырь, проявляющаяся покраснение и отеком.
Гидроколл
Гелевая повязка, которую используют при ожоге 1-2 степени. В упаковке находится 15×15 cм повязка, которую можно скорректировать с размером раны. Повязка должна перекрывать на 1-2 см участок повреждения.
Silkoplast Comfort IT-Burn
Используют при ране 1-2 степени, снимает болевые ощущения, способствует быстрому заживлению.
Что нельзя делать
Ни в коем случае нельзя рану обрабатывать никаким маслом! Этим действием вы увеличиваете степень ожога и удлиняете время восстановления кожи. Не обрабатывайте кожу раздражающими средствами такими как спирт, а также различные спиртовые растворы. Также не используйте в качестве перевязочного материала вату.
Когда требуется помощь специалиста
Как уже написано выше при глубоких повреждениях без помощи квалифицированного специалиста невозможно обойтись. Обращение к нему откладывать нельзя, поскольку это влечет за собой тяжелые последствия в виде гнойных осложнений, назначении дополнительных антибактериальных препаратов, более дорогого лечения, а также увеличения длительности лечения и более долгого восстановления трудоспособности.
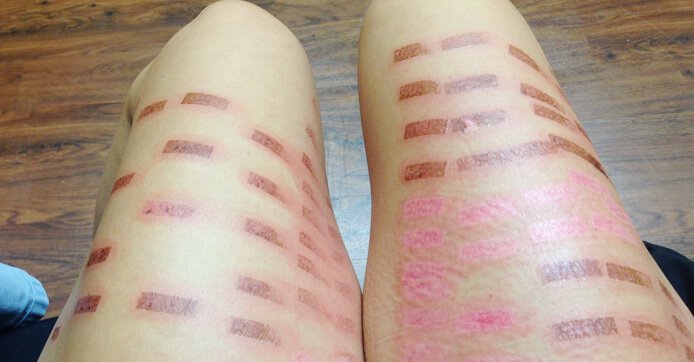
В последние годы лазер практически неоспоримо царствует в большинстве косметологических (да и лечебных тоже) процедур. Высокая точность и возможность индивидуальной настройки лазера делает его незаменимым инструментом.
С помощью лазерного излучения можно избавиться от многих косметологических дефектов: удалить лазером волосы, избавиться от бородавок, шрамов, папиллом, сосудистых сеточек и растяжек. Широко распространена услуга фракционного лазерного омоложения. Эффект лазера уникален, и в настоящее время практически не имеет конкурентов.
Однако почти все лазерные процедуры, воздействующие на кожу, имеют свои противопоказания и ограничения. Все эти противопоказания схожи между собой:
Лазер не рекомендован в период яркого солнца и возможности интенсивного загара;
Лазерные процедуры не делают беременным и кормящим женщинам, пациентам в разгар острых и хронических заболеваний, пациентам с заболеваниями кожи (вроде ветилиго), онкологическим больным;
На участке кожи, который будет подвергаться лазерному воздействию, не должно быть воспалений, повреждений или ран.
Для каждой процедуры (лазерной эпиляции, лазерного удаления шрамов или родинок, лазерной шлифовки лица и т. д.) противопоказания могут варьироваться, в зависимости от типа лазера и состояния кожи пациента. Одно остается неизменным: соблюдать рекомендации врача-дерматолога перед процедурой и после нее необходимо неукоснительно. В противном же случае.
Побочные эффекты и осложнения после лазера
Просматривая отзывы о лазерной эпиляции на других косметологических сайтах, мы нередко натыкались на жалобы пациентов: после лазерного удаления растяжек / волос / шрамов появились некрасивые пятна, ожоги, потемнения, чувствуется зуд или боль. Все эти побочные явления — достаточно редкие, но все же случающиеся. Из-за чего это происходит и как их избежать?
Ожоги. Как правило, ожоги возникают при лазерной эпиляции на том типе лазера, который реагирует на темный пигмент кожи — например, на александритовом лазере. Такой аппарат воздействует только на темные волоски на коже и под кожей, именно поэтому настоятельно рекомендуется приходить на александритовую эпиляцию с незагорелым телом. На темной коже такой лазер может вызвать ожог: темный пигмент интенсивнее и быстрее поглощает тепло.
Несильные ожоги после лазера проходят через несколько дней, для ускорения заживления можно смазывать их пантенолом. Серьезные ожоги в таких случаях — редкость, и с ними лучше сразу обращаться к врачу.
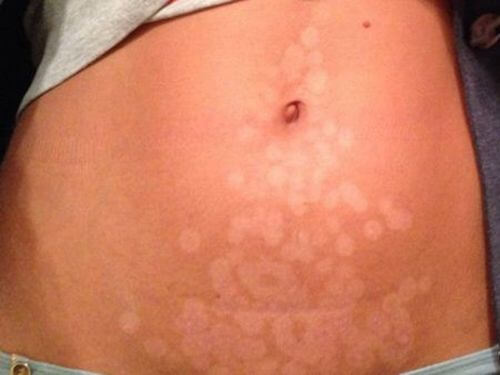
Гипо- или гиперпигментация — осветление или потемнение участков кожи соответственно. Это индивидуальная реакция организма на лазерное воздействие, когда лазерное излучение подавляет или, напротив, стимулирует выработку меланина. Избавиться от таких пятен можно с помощью других процедур — срединного химического пилинга, микродермабразии (отшелушивания верхнего слоя кожи) или воздействия лазера другой частоты и интенсивности. Кроме того, для профилактики гиперпигментации настоятельно рекомендуется пользоваться кремами и косметическими средствами с высоким уровнем SPF-защиты.
Эритема (покраснение кожи из-за расширения капилляров и резкого прилива крови). Это реакция кожи на тепловое воздействие. Как правило, покраснение проходит само спустя несколько часов (в отдельных случаях — дней) после процедуры. Если же оно сохраняется, эритема лечится препаратами, восстанавливающими микроциркуляцию крови, кроме того необходимо будет полностью исключить воздействие инфракрасных лучей на поврежденную область.
Все это достаточно редкие реакции, но полностью исключить их невозможно. Рекомендуется перед любой лазерной процедурой прежде всего обговорить со специалистом-дерматологом все возможные побочные явления и методы их лечения, в случае удаления лазером родинок или папиллом необходимо прежде сделать анализ, определить природу и структуру новообразования, его глубину и цвет.
Тщательно выбирайте клинику! В надежных заведениях все лазерные аппараты регулярно проходят проверку, а специалисты по лазерной косметологии прошли надлежащее обучение и имеют сертификаты, которые пациент может в любой момент попросить для ознакомления.
Записаться на прием можно по телефону 597-05-05 или по форме онлайн-заявки.
Читайте также:

