Как уменьшить триммер руки при болезни паркинсона
Обновлено: 26.07.2024
В медицине неврологическое нарушение дегенеративного типа называется болезнью Паркинсона. Для данной патологии свойственно постоянное прогрессирование. На сегодняшний день ученые еще не изобрели лекарство, которое может полностью вылечить пациентов с этим диагнозом. Но своевременная терапия и проведение специальной гимнастики могут обеспечить положительный результат.
Болезнь Паркинсона чаще всего встречается у пожилых людей в возрасте от 55 до 65 лет. Но известны случаи, когда этим недугом страдали маленькие дети. Данное отклонение называется в медицине ювенальной формой. Лечение паркинсонизма для пациентов всех возрастных групп необходимо проводить только под контролем врача. Сегодня мы расскажем о болезни Паркинсона и уходе за больными.
Симптомы болезни Паркинсона
Недуг обычно сопровождается нарушениями функционирования опорно-двигательного аппарата. К этому приводят патологические изменения, происходящие в тканях головного мозга.
Чаще всего у пациентов, страдающих болезнью Паркинсона, наблюдается следующая симптоматика:
- тремор. Дрожание конечностей является очевидным признаком, характерным для первой стадии этого недуга. Чаще всего тремор рук происходит, когда они находятся в спокойном положении, но в некоторых случаях подрагивание возникает при движении;
- поражение мышц лица. Данный симптом характеризуется дрожанием нижней челюсти и век. В случае поражения лицевых мышц у пациента возникают трудности с произношением слов. В некоторых ситуациях больные не способны проглатывать пищу;
- Такое явление также часто возникает на первой стадии развития болезни Паркинсона. При прогрессировании патологии характерно появление сутулости. Находясь в постоянном напряжении, суставы сгибаются. Повышенный тонус приводит к тому, что пациент испытывает боль и дискомфорт;
- замедленность движений. Люди с болезнью Паркинсона часто шаркают во время ходьбы, так как им трудно поднимать ноги. Человек может упасть, поэтому ему требуется постоянная поддержка и присмотр. Пациенты, страдающие этим недугом, могут практически полностью утратить навык самообслуживания;
- обильное слюноотделение. Этот симптом также оказывает негативное влияние на речевые и глотательные функции, затрудняя их;
- нарушение интеллекта. Данный симптом выражается в виде сильного ухудшения памяти и утраты способности здравого мышления. Это состояние характерно не для всех пациентов, страдающих паркинсонизмом, но в случае его появления наблюдается стремительное прогрессирование;
- проблемы с психикой. У многих пациентов, у которых диагностирован этот недуг, врачи наблюдают хроническую депрессию;
- эректильная дисфункция. Распространенный симптом у пациентов мужского пола. При выявлении этой патологии к лечебной терапии подключается психолог.
Если заболевание находится в запущенной форме, у пациента появляются нарушения работы желудочно-кишечного тракта, выражаемые в самопроизвольном опорожнении кишечника. Прогрессирование болезни Паркинсона приводит к усугублению имеющихся симптомов и появлению новых, поэтому больным с этим диагнозом требуется постоянный контроль специалистов.

Еще одна распространенная проблема, возникающая у людей, которые страдают паркинсонизмом, — бессонница. На фоне выраженного психоэмоционального расстройства возникает нарушение сна. Также с появлением бессонницы часто связано повышение мышечного тонуса, из-за которого больной испытывает болезненные ощущения и сложности при поворачивании на другой бок время сна.
Как развивается заболевание
Существует пять основных стадий развития болезни Паркинсона.
- Первая. Болезнь выражается слабым тремором конечностей. Это состояние не мешает человеку вести полноценный, привычный образ жизни, однако в некоторых случаях он может испытывать дискомфорт.
- Вторая. Дрожание рук и ног усиливается. На второй стадии пациент по-прежнему в состоянии вести обычную жизнь, но уже с небольшими ограничениями.
- Третья. На фоне прогрессирующих симптомов отмечается сильный тремор, у больного наблюдается потеря координации в пространстве. Но даже в этом состоянии человек не теряет навыка самообслуживания, при том что его движения значительно замедляются, и он быстро устает.
- Четвертая. Отмечаются серьезные двигательные и речевые нарушения. Больной может обслуживать себя частично, поэтому ему требуется помощь посторонних. На четвертой стадии заболевания происходит поражение лицевых мышц, что приводит к потере мимики. Также на этом этапе возможно появление проблем с мочевым пузырем.
- У больного человека наблюдается полная потеря движений. Для пятой стадии характерно стремительное развитие такого отклонения, как нарушение памяти. У больного могут возникать галлюцинации. Пациенту, находящемуся в этом состоянии, необходим постоянный уход. Лучше всего, чтобы такой больной находился на стационарном лечении.

Болезнь Паркинсона является заболеванием прогрессирующего типа, поэтому переход от одной формы к другой происходит достаточно стремительно. В каждом отдельном случае это зависит от индивидуальных особенностей организма пациента. Степени развития недуга также бывают разными:
- болезнь находится на одной стадии в течение длительного времени: иногда прогрессирование отсутствует более 10 лет;
- умеренный темп развития характеризуется переходом на новую стадию в течение 5 лет;
- стремительный переход в более тяжелую форму, который происходит за 1,5—2 года.
Благодаря современным методикам лечение и уход при болезни Паркинсона помогает значительно замедлить прогрессирование недуга. Опытные медики способны определить возможные отклонения, что также позволяет делать терапию более эффективной.
Из-за чего возникает болезнь Паркинсона
Чаще всего причиной развития данного отклонения становится гибель нейронов. Но что вызывает этот патологический процесс, ученым еще не удалось выяснить. Прогрессирование первичной и вторичной формы паркинсонизма происходит под влиянием следующих факторов:
- чрезмерное употребление медикаментозных препаратов;
- работа с химическими реактивами;
- неблагоприятная экологическая обстановка в регионе проживания;
- хроническая усталость и нервное перенапряжение;
- генетическая предрасположенность к мутациям данного типа;
- запущенные формы инфекционных заболеваний;
- чрезмерное употребление алкоголя.
Отклонения данного рода у людей преклонного возраста чаще всего связывают с возрастными изменениями в организме, которые считаются в большинстве случаев неизбежными. В такой ситуации средства для лечения болезни Паркинсона не должны включать препараты психотропного действия.
Как диагностировать заболевание
В зависимости от проявившихся симптомов определяется дальнейший план лечения. Для этого пациенту необходимо пройти предварительное обследование. Для диагностирования недуга предпринимают следующие меры:
- Врач определяет, что симптомы вызваны именно болезнью Паркинсона. В этих целях используются специальные медикаментозные средства — благодаря их эффективности получается доказать диагноз.
- Проводится проверка на наличие иных патологических процессов в организме. Дело в том, что многие симптомы болезни Паркинсона характерны для опухолевых поражений и повреждений головы вследствие травм.
- Врач оценивает двигательную активность больного, определяет степень повышенности мышечного тонуса.
- Для определения иных сопутствующих нарушений в некоторых случаях назначается проведение магнитно-резонансной и компьютерной томографии.
Как лечить болезнь Паркинсона на разных стадиях
Важно: стоит помнить, что терапия такого рода не поможет устранить проблему навсегда, так как сам по себе недуг является неизлечимым. Эти меры нужны для того, чтобы замедлить прогрессирование болезни Паркинсона и ослабить симптоматику, что поможет повысить качество жизни больного.
Терапия способна оказать благоприятный эффект на людей, полностью потерявших подвижность. Препарат помогает восстановить некоторые функции опорно-двигательного аппарата.
На запущенных стадиях болезни Паркинсона обычно прибегают к более радикальным методам лечения, в том числе хирургическому вмешательству. Чаще всего подобный способ дает положительный результат. Однако больному после операции необходима длительная реабилитация, которая должна проходить под контролем врачей.

Каковы прогнозы при заболевании
При диагностировании болезни Паркинсона продолжительность жизни в среднем составляет около 10 лет. Однако на данный момент при своевременном лечении недуга больные могут прожить дольше. Современные методы терапии помогают улучшить качество жизни.
Эффективность лечения зависит от ряда факторов:
- стадии развития болезни;
- экологической обстановки в регионе проживания;
- качества ухода за пациентом;
- верности постановки диагноза.
Методы профилактики патологии
Для предотвращения развития подобной патологии следует предпринимать профилактические меры:
- своевременно осуществлять диагностику при наличии заболеваний сосудов;
- изолировать пожилого человека от контакта с вредными химическими примесями;
- придерживаться диеты;
- избегать стрессов;
- ввести в жизнь легкие физические нагрузки.
Ухаживать за больным Паркинсоном в домашних условиях крайне непросто. Присмотр за таким пациентом подразумевает ряд тонкостей, и запомнить все неподготовленный человек не сможет. Выходом из непростой ситуации станет обращение в пансионат.
Пациентам с болезнью Паркинсона стоит соблюдать особый режим. Наши врачи контролируют выполнение всех рекомендаций. Специалисты нашего пансионата проводят ежедневные осмотры больных.
Также мы позаботились о комфорте больных и безопасном пространстве. Пансионат снабжен специальным вспомогательным оборудованием и функциональными кроватями.
Болезнь Паркинсона – это прогрессирующее дегенеративное заболевание центральной нервной системы, проявляющееся двигательными нарушениями (тремор покоя, ригидность мышц, гипокинезия, постуральные расстройства).
- Болезнь Паркинсона – что это такое?
- Причины возникновения болезни Паркинсона
- Симптомы болезни Паркинсона
- Диагностика болезни Паркинсона
- Как лечить болезнь Паркинсона
- Диета при болезни Паркинсона
- Опасность болезни Паркинсона
- Группа риска
- Профилактика болезни Паркинсона
Болезнь Паркинсона – что это такое?
Болезнь Паркинсона – это прогрессирующее дегенеративное заболевание центральной нервной системы, проявляющееся двигательными нарушениями (тремор покоя, ригидность мышц, гипокинезия, постуральные расстройства).
Иногда болезнь Паркинсона путают с болезнью Альцгеймера. Их основное отличие в том, что последней присущи еще и когнитивные расстройства – ухудшение поведенческих функций, памяти. При болезни Паркинсона все сводится к расстройству двигательной активности.
Паркинсонизм и болезнь Паркинсона – отличие
Синдром паркинсонизма – не то же самое, что болезнь Паркинсона. Это характерный набор симптомов, представленных:
- двигательными нарушениями (усиление мышечного тонуса, дрожание, затруднение спонтанной двигательной активности, постуральная неустойчивость);
- психическими расстройствами;
- нарушениями со стороны обмена веществ и вегетативной нервной системы.
Иными словами, синдром Паркинсона – это симптомокомплекс, который наблюдается не только при болезни Паркинсона, но при некоторых других патологических состояниях.
Классификация болезни Паркинсона
Существуют разные классификации заболевания. По критерию повседневной активности и сохранению способности к самообслуживанию выделяют:
- Раннюю стадию. Проявления заболевания минимальны. Больной может работать, не меняя вида деятельности. Фармакотерапия не обязательна.
- Развернутую стадию. Пациент принимает Леводопу. Его активность в течение дня нарушается.
- Позднюю стадию. Наблюдаются тяжелые нарушения функций, утрачивается способность к самообслуживанию. Лечение может быть осложнено проявлением побочных эффектов используемых антипаркинсонических лекарственных препаратов.
Классификация болезни Паркинсона по Хену-Яру:
- Первая стадия. Болезнь поражает только одну половину тела.
- Вторая стадия. Отмечается нарушение функций с обеих сторон.
- Третья стадия. Проявляются нарушения координации. Походка больного становится шаткой, но он еще может самостоятельно передвигаться.
- Четвертая стадия. Двигательная активность резко ограничивается. Пациент не способен ходить без посторонней помощи.
- Пятая стадия. Больной постоянно находится в постели либо в инвалидном кресле.
По форме протекания болезнь Паркинсона классифицируют следующим образом:
- Дрожательная форма (выражен тремор конечностей).
- Акинетико-ригидная форма (движения скованные, замедленные).
- Смешанная форма (ярко выражены все симптомы заболевания).
По возрасту начала болезни выделяют:
- ювенильную форму (первые симптомы проявляются в возрасте до 20 лет);
- с ранним началом (болеют люди в возрасте от 20 до 40 лет);
- с поздним дебютом (заболевание возникает в 55-60 лет).
По темпу прогрессирования выделяют:
- быстрый темп прогрессирования (переход от одной стадии к другой занимает около 2 лет или менее);
- медленный темп прогрессирования (переход от одной стадии к другой занимает более 5 лет);
- умеренный темп прогрессирования (интервал между следующими друг за другом стадиями составляет от 2 до 5 лет).
Причины возникновения болезни Паркинсона
Среди причин, вызывающих болезнь Паркинсона:
- Генетическая предрасположенность (заболевание передается по наследству).
- Естественное старение (в организме с каждым годом вырабатывается все меньше нейронов, что негативно сказывается на работе нервной системы).
- Факторы внешней среды (токсины, гербициды, пестициды). Доказано, что люди, проживающие вблизи промышленных зон, чаще болеют.
- Травмы (особенного головного мозга), влияющие на состояние нервной системы.
- Хронические нарушения мозгового кровообращения.
- Опухоли мозга.
- Вирусные инфекции (могут провоцировать развитие постэнцефалитического паркинсонизма).
- Атеросклероз сосудов головного мозга (вызывает отмирание нервных клеток мозга).
Доминирующее значение в развитии болезни Паркинсона имеет наследственная предрасположенность и фактор внешней среды. Их синтез запускает процесс дегенерации в пигментсодержащих и других нейронах ствола мозга.
Такая реакция является необратимой и постепенно распространяется по всему мозгу. Наибольшему разрушению среди всех белковых субстанций нервной системы подвержен альфа-синуклеин.
Если изучать патологический процесс развития болезни Паркинсона на клеточном уровне, он будет выглядеть как недостаточность дыхательных функций митохондрий и окислительный стресс (приводит к апоптозу нейронов).
Симптомы болезни Паркинсона
Симптомы болезни Паркинсона на ранней стадии могут быть малозаметными. Сначала больной замечает у себя дрожание либо неловкость в одной руке или ноге. Возникает общая скованность, походка затрудняется. Амплитуда движений тремора в начале болезни может менять степень выраженности – усиливаться после эмоциональных переживаний, уменьшаться после отдыха. Со временем наблюдается ограничение подвижности при шевелении пораженной ноги/руки. Спина становится более сутулой. Длина шага укорачивается.
К первым признакам болезни Паркинсона у женщин и мужчин также относятся:
- боль в конечностях, спине;
- чувство сжатия в области икроножной мышцы/плеча;
- мышечные судороги;
- бессонница;
- повышенная утомляемость;
- депрессия.
Помимо этого, могут возникать некоторые вегетативные расстройства: импотенция, запоры, нарушения мочеиспускания и потоотделения, ортостатическая гипотензия, себорейный дерматит.
Основными признаками болезни Паркинсона при уже развившейся клинической картине являются:
- тихую речь (гипофония);
- бедность реакций лицевой мимики (гипомимия);
- очень редкое мигание;
- мелкий почерк (микрография);
- укорочение длины шага (брахибазия);
- затруднения при поднятии со стула, ходьбе, поворотах в стороны;
- уменьшение размахивания руками во время передвижения (ахейрокинез).
Помимо названных симптомов, при болезни Паркинсона могут возникать:
- слюнотечение;
- деменция;
- синдром беспокойства ног;
- дисфагия (затрудненное глотание);
- дизартрия (нарушение произношения).
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика болезни Паркинсона
Клиническая диагностика заболевания проходит в три этапа.
Осуществляется распознавание синдрома паркинсонизма и сопоставление его симптомов с другими психопатическими и неврологическими патологиями, проявляющимися аналогичным образом. Главным признаком болезни является гипокинезия, совмещенная с мышечной ригидностью, тремором покоя либо постуральной неустойчивостью. При этом она не связана со зрительными, мозжечковыми и вестибулярными нарушениями.
Предусматривает исключение наличия других заболеваний, проявляющихся синдромом паркинсонизма. Врач обращает внимание на ряд критериев:
- продолжительная ремиссия;
- окулогирные кризы (судороги взора);
- использование нейролептиков перед проявлением первых симптомов заболевания;
- яркое проявление деменции;
- рефлекс Бабинского;
- проявление вегетативной недостаточности;
- мозжечковые симптомы;
- одностороннее проявление патологии на протяжении более чем 3 лет;
- надъядерный паралич взора;
- отсутствие эффекта от приема Леводопы;
- выявленную открытую гидроцефалию/опухоль головного мозга;
- наличие в анамнезе инсультов с прогрессированием симптомов болезни Паркинсона;
- повторные черепно-мозговые травмы.
Выявляются симптомы, которые позволяют точно поставить диагноз. Для этого необходимо наличие как минимум трех критериев из списка:
- наличие тремора покоя;
- большая выраженность симптомов на той стороне тела, с которой болезнь дебютировала;
- наличие реакции на прием Леводопы;
- эффективность Леводопы на протяжении не менее 5 лет;
- продолжительность болезни от 10 лет;
- прогрессирующее течение заболевания.
При обследовании пациентов с симптомами болезни Паркинсона используются:
- Электроэнцефалография (ЭЭГ). Осуществляется регистрация биологических сигналов, идущих от клеток мозга. Оценивается функциональная активность головного мозга, диагностируются имеющиеся в ней патологические нарушения.
- МРТ головного мозга. Дает возможность увидеть мозговые структуры и визуализировать имеющиеся в них патологические образования, оценить параметры пульсового кровотока в капиллярных артериях, выявить функциональные зоны мозга.
- КТ головного мозга. В ходе обследования изучают структуру мозговой ткани, строение ликворной системы. Методика позволяет распознать аномальные процессы, протекающие в головном мозге, и осуществить динамическое наблюдение за течением заболевания, эффективностью проводимого лечения.
- Реоэнцефалография. Метод направлен на исследование кровенаполнения вен шеи и головы. Дает возможность изучить параметры пульсового кровотока в артериях мозга, венозный отток из полости черепа.
Очень важно в ходе диагностических мероприятий дифференцировать болезнь Паркинсона от других патологий, проявляющихся синдромом паркинсонизма. Имеются в виду:
- паркинсонизм плюс;
- вторичный паркинсонизм;
- псевдопарксинсонизм.
Как лечить болезнь Паркинсона
Лечение болезни Паркинсона на ранних стадиях направлено на восстановление нарушенных функций путем использования минимально возможных доз лекарственных препаратов. Обычно больному назначают Амантадин, агонисты дофаминовых рецепторов (Прамипексол, Пирибедил), селективные ингибиторы МОА-В (Селегилин). Данные лекарства:
- стимулируют синтез дофамина;
- блокируют обратное поглощение дофамина;
- активизируют дофаминовые рецепторы;
- угнетают распад дофамина;
- препятствуют гибели нейронов.
Они существенно уступают по эффективности производным Леводопы, но на ранних стадиях болезни Паркинсона хорошо справляются с симптоматикой.
Лечение запущенной формы болезни Паркинсона является более сложным. Имеющиеся нарушения прогрессируют, постепенно появляются новые симптомы, которые плохо поддаются лекарственной терапии. Привычный эффект, получаемый от Леводопы, снижается. В результате нарастают лекарственные дискинезии.
Если у больного развивается депрессивное состояние, бессонница, психические отклонения, его направляют на консультацию к психиатру. Иногда стабилизировать состояние пациента и избавить его от страха, тревоги помогает схема: разовая доза Леводопы сокращается, суточная – сохраняется. То есть лекарство начинают принимать малыми дозами.
Также могут использоваться:
- нейролептики для лечения галлюцинаций – Реминил, Экселон, Сероквель, Азалептин, Клозапин, Лепонекс;
- стимуляторы моторики для лечения вегетативных нарушений – Дюфалак, Линекс, Мотилиум;
- антидепрессанты и успокоительные средства;
- спазмолитики – Но-шпа, Детрузитол, Спазган;
- восстанавливающие речь препараты – Такнакан, Акитанол, Винпоцетин, Экселон.
Хирургическое лечение болезни Паркинсона может быть направлено на:
- Электростимуляцию структур головного мозга, которые ответственны за двигательную активность. Для этого в определенные мозговые структуры вводятся электроды, соединенные с нейростимулятором. Последний имплантируют под кожу в области груди. Операция замедляет прогрессирование болезни и значительно улучшает состояние больного.
- Разрушение отдельных структур головного мозга. Разрушение определенных ядер гипоталамуса (таламотомия) позволяет устранить тремор, разрушение участка базальных ганглиев (паллидотомия) – способствует нормализации двигательной функции. Названные методы хирургического лечения очень рискованные и имеют большое количество побочных эффектов, поэтому к ним прибегают лишь в крайних случаях.
Лечение болезни Паркинсона народными средствами
При лечении болезни Паркинсона в домашних условиях можно дополнить лекарственную терапию рецептами народной медицины:
- Отвар из овса. Стакан неочищенных овсяных зерен залить 3 литрами чистой холодной воды. Варить на медленном огне 1 час. Пить в охлажденном виде вместо обычной воды.
- Травяные ванны. Добавить в ванну отвар тимьяна, шалфея. Продолжительность сеанса – до получаса. Профилактический курс – до 10 процедур.
- Прополис. Дважды в день после еды разжевывать небольшой кусочек прополиса. Жевать полчаса. Курс – 30 дней.
- Травяной чай. Смешать лавровый лист, плоды шиповника, петрушку, цветы хризантемы в равных пропорциях. Залить кипятком, настоять в термосе. Пить отвар 2-3 раза в день на протяжении 45 дней. После сделать двухнедельный перерыв.
Диета при болезни Паркинсона
При болезни Паркинсона необходимо есть дробными порциями 5-6 раз в день. Основная часть сытных блюд должна употребляться до обеда. На вечер желательно оставлять легкоусваиваемую пищу.
Если мучают постоянные приступы тошноты, рекомендуется есть очень медленно. Пить только через полчаса после окончания трапезы.
Важно, чтобы питание при болезни Паркинсона было хорошо сбалансированным. При отсутствии аппетита необходимо все равно принимать пищу.
Чтобы исключить запоры, нужно обогатить рацион клетчаткой, зерновыми и молочными продуктами.
Опасность болезни Паркинсона
Главная опасность болезни Паркинсона состоит в том, что больной может стать полностью недееспособным, прикованным к кровати.
Что касается инвалидности, то первая группа присваивается пациентам, у которых ярко выражены нарушения работоспособности, утрачена способность к самообслуживанию. Вторая группа инвалидности дается больным, у которых возникают серьезные трудности в процессе передвижения. Третья группа присваивается в случае умеренных трудностей самообслуживания и передвижения, когда ограничения трудоспособности минимальны.
Продолжительность жизни при болезни Паркинсона
Болезнь Паркинсона – это хроническое заболевание. Она не подлежит полному излечению. Продолжительность жизни людей, у которых диагностирована патология, зависит от своевременной постановки диагноза. Если болезнь обнаруживается на ранних стадиях и медицинское лечение подобрано грамотно, продолжительность жизни почти не изменяется. При этом больной должен делать гимнастику, массаж, соблюдать диету, выполнять все врачебные рекомендации.
При отсутствии адекватной лечебной терапии и быстром прогрессировании заболевания летальный исход может наступить через 5-7 лет.
Группа риска
В группу риска по развитию болезни Паркинсона попадают:
- люди с генетической предрасположенностью;
- пожилые люди;
- мужчины (у них заболевание возникает чаще, чем у женщин);
- лица, проживающие в загрязненных регионах, недалеко от промышленных предприятий.
Профилактика болезни Паркинсона
Профилактика заболевания необходима тем, чьи родственники страдали от болезни Паркинсона. Из-за генетической предрасположенности эти люди должны избегать провоцирующих факторов:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Тремор рук: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Тремор – этот медицинский термин, обозначающий дрожь в различных частях тела, вызванную сокращением мышц-антогонистов. Тремор рук может быть как физиологической реакцией организма на сильный испуг, переутомление, переохлаждение, алкогольную интоксикацию (физиологический тремор), так и симптомом ряда серьезных заболеваний (патологический тремор).
- фокальный тремор - затрагивает только одну анатомическую область, например, руки, голову, челюсть;
- сегментарный тремор - вовлечены две и более смежные части тела, например, тремор рук и головы;
- гемитремор – дрожь распространяется на несколько областей тела с одной стороны;
- генерализованный тремор – дрожь имеет распространенный характер и затрагивает одновременно руки, ноги, голову, язык и голос.
- тремор покоя;
- тремор действия.
- низкочастотное (менее 4 Гц);
- среднечастотное (4–8 Гц);
- высокочастотное (8–12 Гц).
- на низкоамплитудное,
- среднеамплитудное,
- высокоамплитудное.
- легкий тремор;
- умеренный тремор;
- значительный тремор;
- выраженный тремор.
- наследственный;
- приобретенный.
- изолированный - тремор является единственным симптомом;
- комбинированный – присутствуют другие неврологические симптомы.
Физиологическим тремором называют дрожь в руках на фоне эмоционального перевозбуждения, утомления, при лихорадке, после тяжелых физических нагрузок, при приеме некоторых лекарств, кофе, алкоголя, курении. Этот вид тремора обычно проходит самостоятельно после устранения основной причины.
Эндокринные расстройства
При повышенном уровне гормонов щитовидной железы человек часто испытывает дрожь в руках. Кроме того, может отмечаться потеря веса при повышенном аппетите, мышечная слабость, ощущение жара при комнатной температуре, кожные покровы становятся теплыми и влажными, учащается сердцебиение, больной становится вспыльчивым, чрезмерно эмоциональным, постепенно увеличивается объем щитовидной железы.
У больных сахарным диабетом при резком снижении уровня глюкозы в крови может отмечаться не только дрожание рук, но и помутнение сознания, вплоть до обморока. Пациентам с сахарным диабетом необходимо контролировать уровень сахара, не пропускать приемы пищи.
Нарушения обмена веществ
При редком наследственном заболевании – болезни Вильсона–Коновалова – дрожание рук может появиться уже в молодом возрасте. Причиной болезни становится нарушение обмена меди в организме, она начинает откладываться в тканях органов, нарушая их работу.
Патологии сердечно-сосудистой системы
Пациенты с гипертонической болезнью могут столкнуться с дрожью в руках при резком повышении артериального давления.
Неврологические патологии
Болезнь Паркинсона – медленно прогрессирующее неврологические заболевание, наиболее характерное для людей старшего возраста. Точная причина возникновения этой болезни до сих пор не ясна. При болезни Паркинсона дрожание рук – один из первых симптомов, появляется в покое, к нему со временем присоединяется дрожание головы. Тремор усиливается при волнении, физической нагрузке, помимо этого отмечается нарушение равновесия, мышечная слабость, постепенное угасание когнитивных способностей, потеря памяти, депрессия.
В настоящее время болезнь Паркинсона неизлечима, но существующие методы терапии, особенно при своевременной постановке диагноза, значительно улучшают течение заболевания.
Для поражений мозжечка в результате онкологического процесса, травмы, энцефалита или инсульта характерен так называемый крупноразмашистый тремор. Помимо дрожи, нарушается походка, координация движений.
Отдельно выделяют эссенциальный тремор. Это наследственная болезнь нервной системы, при которой отмечается средней интенсивности дрожание рук, возникающее во время движения и постепенно прогрессирующее. Заболевание часто начинается в среднем возрасте, не затрагивает другие функции организма, не влияет на умственные способности и память. В пожилом возрасте тремор усиливается, что может приводить к значительному снижению качества жизни.
Эссенциальный тремор часто ошибочно принимают за болезнь Паркинсона - заболевание куда более серьезное, приводящее к тяжелой инвалидизации.

Заболевания костно-мышечной системы
В некоторых случаях остеохондроз шейного отдела позвоночника может приводить к появлению дрожи и онемению рук.
Тремор при рассеянном склерозе является одним из наиболее распространенных симптомов, причем дрожь появляется не только в руках, но и в других частях тела.
Еще одна возможная причина тремора рук - отравление токсичными веществами, например, угарным газом, солями тяжелых металлов. Это угрожающее жизни состояние, требующее незамедлительной медицинской помощи.
Дрожь в руках может стать побочной реакцией при приеме некоторых медицинских препаратов (нейролептиков, антидепрессантов, психостимуляторов, некоторых антиаритмических препаратов, лекарств от бронхиальной астмы и т.д.).
К каким врачам обращаться при треморе рук
Дрожание рук может появиться при неотложных состояниях. Повышение артериального давления, резкое снижение уровня глюкозы у больных сахарным диабетом, травма, инсульт – эти состояния требуют незамедлительного обращения за медицинской помощью.
В других случаях первым специалистом, к которому обращаются пациенты при появлении дрожи в руках, становится врач-невролог . При необходимости может потребоваться консультация кардиолога ; эндокринолога , психотерапевта.
Диагностика и обследования при треморе рук
Первичная диагностика заключается в осмотре пациента и тщательном сборе анамнеза, врач уточняет время появления проблемы и сопутствующие симптомы, просит пациента выполнить несколько тестов: например, налить воду из чашки, написать что-либо с закрытыми глазами (тест лабиринта Гибсона и Херсонского) и т.д.
Для выявления причины тремора, а точнее – заболевания, вызвавшего дрожание рук, назначается лабораторная и инструментальная диагностика.
-
Для исключения эндокринных патологий выполняют анализ крови на гормоны щитовидной железы (тироксин свободный (Т4), трийодтиронин свободный (Т3)), тиреотропный гормон (ТТГ), антитела к тиреоидной пероксидазе, антитела к тиреоглобулину, исследуют уровень инсулина и кортизола.
В данном исследовании в сыворотке крови определяется концентрация свободной фракции тироксина – доминирующего гормона щитовидной железы. Данное исследование целесообразно проводить при наличии признаков гипотиреоза или тиреотоксикоза, при сниженном или повышенном уровне ТТГ, а также при выявленном диффузном токсическом зобе.

Болезнь Паркинсона открыта английским врачом Джеймсом Паркинсоном в 1877 г. и носила название "дрожательный паралич".
Существуют следующие разновидности данного заболевания: идиопатическии паркинсонизм – собственно болезнь Паркинсона и синдром паркинсонизма, клинические симптомы у него те же самые, но причины возникновения другие (дегенеративные заболевания ЦНС). Болезнь Паркинсона или синдром паркинсонизма проявляется в среднем у 60—140 человек на 100 000 населения; заболеваемость значительно увеличивается со старением организма, чем старше возраст, тем больше вероятность заболеть. Согласно исследованиям, паркинсонизм обнаруживается у 1 % человек до 60 лет и у 5% людей старше 60 лет. Статистика показывает, что мужское население болеет этим заболеванием больше, чем женское.
Современное видение
Болезнь Паркинсона вместе с различными патологическими нарушениями ЦНС: болезнью Альцгеймера и рассеянным склерозом, можно объединить в группу технократических болезней. Причины возникновения болезни Паркинсона по настоящее время окончательно не изучены, но сегодня можно с уверенностью говорить, что болезнь возникает на фоне снижения сопротивляемости организма, усиления воздействия экологических факторов, интенсивности ритма жизни, постоянного стресса, неграмотной терапии, что создает благоприятную среду для появления соответствующих патологических процессов. Также исследования показывают существенную роль воздействия вредных факторов (токсических веществ), длительное лечение медикаментами, влиящими на ЦНС: нейролептики, барбитураты, резерпин, циннаризин и др., отравление веществами: марганцем, углекислым газом, ртутью. Были выявлены ряд эпизодов выраженного паркинсонизма у лиц, злоупотребляющих наркотиками, особенно синтетическим героином. Кроме вышеперечисленного, вызвать развитие паркинсонизма могут вирусные заболевания, сосудистая патология головного мозга, травмы головного мозга тяжелые и повторные.
Лечение
Недочеты официальных терапевтических методов лечения болезни Паркинсона
К сожалению из всех вариантов лечения этого заболевания, практически нет эффективного метода лечения, а лекарственная терапия оказывает только симптоматический эффект, то есть влияя уже больше на последствия от возникшей болезни, что не может даже притормозить процессы, зато имеет ряд побочных действий, порой усугубляющих процесс. Кроме того, при длительном (годами) приеме препарата наступает к нему привыкание, в этом случае необходимо повышать дозу препарата или менять сам препарат, иначе симптомы заболевания усиливаются. Важно адекватно и точно подобрать сам препарат и правильно определить дозировку, но, к сожалению, часто терапия проходит вслепую, а для достижения лечебного результата принимается несколько медикаментов одновременно, что истощает возможности организма и снижает защитные механизмы. В результате чего утяжеляется форма и заболевание прогрессирует.
Одной из главных причин паркинсонизма, считается уменьшение (с возрастом), количества проводящих путей в ЦНС, что приводит к дисбалансу нервно-рефлектороной возбудимости, которую надо подавлять. Существующие медикаментозные препараты могут давать такое торможение, но при этом часто ухудшается общее самочувствие.
Апитерапия
Лечебные задачи при болезни Паркинсона:
- воздействие на предрасполагающие факторы;
- восполнение дофаминовой недостаточности извне;
- стимуляция собственной выработки нейромедиаторов, в частности дофамина;
- выборочное воздействие на рефлеторно-двигательные механизмы;
- посимптомное лечение;
- полноценная разносторонняя реабилитация.
Для выполнения этих задач недостаточно никакого существующего медикамента и даже группы медикаментов. Однако, изучая это заболевание более 20 лет, относящееся к группе болезней трудно поддающихся лечению существующими медикаментозными методами,мы вышли на вещество, способное охватить всё вышеперечисленное - это ЯД ПЧЁЛ, точнее состовляющие яда-АПИТОКСИНЫ и на их основе разработать программу "АПИТОКС"
Лечебно-реабилитационная апитоксинотерапия при болезни Паркинсона, в рамках программы "АПИТОКС".
Итак, для получения результатов в лечении этого заболевания, нужен комплексный и продуманный подход с грамотным определением целей:
- Создание адекватного уровня дофаминергической активности;
- Улучшение питания тканей головного мозга;
- Коррекция неврологической симптоматики и двигательной активности;
- Стабилизация психоэмоционального фона.
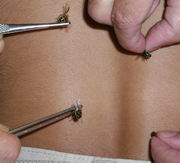
Для достижения этих целей важны правильно-выстроенные задачи:
- Уменьшение или остановка прогрессирования заболевания;
- Достижение положительного результата за счет повышения выработки ДОФА и катехоламинов (дофамина, адреналина, норадреналина);
- Посимптомное лечение;
- Двигательная реабилитация;
- Психо-эмоциональная реабилитация;
- Улучшение качества жизни.
Улучшение состояния и уменьшение симптомов заболевания регистрируется практически у всех пациентов,причём лучше поддающиеся апитоксинотерапии, оказались формы с мышечной ригидностью.
Положительная динамика достигалась не только в клинической картине на данный момент времени, но и в последующем, за счет того, что пчелиный яд способен воздействовать на все структурные составляющие болезни Паркинсона (причинные факторы и механизмы формирования).
Восполнение недостающего дофамина достигается за счёт непосредственного содержания данного нейромедиатора в пчелином яде.Также составляющие пчелинного яда способствуют высвобождению биогенных аминов: допамина, серотонина и др.,что нормализует концентрацию дофамина.
Получение лечебного эффекта при БП, возможно независимо от симптоматики заболевания и длительности течение заболевания. Это происходит за счет воздействия апитоксинов на все структурные составляющие и развёрнутости лечебной программы "АПИТОКС", в которой принимает участие большая группа специалистов с разной специализацией, но работающие все под единым контролем.
Причины
При правильной скоординированной работе нервной системы и всего организма, большее количество движений производится неосознанно, но и при частичном взаимодействии с сознанием. Эту работу координирует лобные зоны головного мозга, посылая сигналы по нервным волокнам в нижние и верхние конечности. Функцию "передатчиков" в проведении нервных импульсов между нервными окончаниями выполняют вещества – передатчики с определенным биохимическим составом - нейротрансмиттеры (нейромедиаторы), главный из них ацетилхолин. Процесс осознанного двигательного акта осуществляет ПИРАМИДНАЯ СИСТЕМА.
Неосознанные движения координирует ЭКСТРАПИРАМИДНАЯ СИСТЕМА. Именно она отвечает за пластичность движений и выполнение прекращения какого-либо действия.
Экстрапирамидная система соединяет между собой нейрональные узлы, находящиеся вне продолговатого мозга (этим и объясняется сам термин "экстрапирамидная система"). Нейромедиатор, отвечающий за неосознанное регулирование двигательных актов, называется "дофамин". Главным в развитии болезни Паркиносна является процесс постепенного разрушения дофаминергических нейронов - структурных единиц, производящих и концентрирующих дофамин.
Дисбаланс дофаминергических структур ведет к изменению баланса тормозящих (дофаминовых) и стимулирующих (ацетилхолиновых) нейромедиаторов, это и выявляется симптоматикой болезни Паркинсона.
Лечение болезненного состояния, соответственно основывается на коррекции соотношения базовых нейротрансмиттеров, одним из двух путей:
- на увеличение уровня дофамина в ЦНС;
- на уменьшение концентрации ацетилхолина.
Для лучшего представления схемы формирования БП, обратимся к анатомии. Базальные ядра, расположены в подкорке, в белом веществе мозга и объединяют следующие структуры:
- хвостатое ядро;
- скорлупу (вместе - полосатое тело);
- бледный шар;
- черную субстанцию.
Подкорковые ядра распределяют передачу импульсов по аксонам от лобных зон коры головного мозга, отвечающей за контроль сознательных двигательных актов, и параллельно осуществляют обратную неосознанную связь за двигательными актами через премоторную кору и таламус.
Болезнь Паркинсона образуется из-за постепенного разрушения дофаминергических нейронов черной субстанции.
Дофамин образуется и концентрируется в пресинаптическом нейроне и затем под действием нервно-рефлекторной команды выбрасывается в пространство синапса. В синаптической щели он соединяется с дофаминовыми рецепторами, находящимися в постсинаптической мембране нейрона, это мехнизм продвижения нервного импульса через постсинаптический нейрон.
Итак, вшесказанное доказывает, что болезнь Паркинсона это медленно прогрессирующее хроническое неврологическое заболевание, относящееяся к дегенеративным заболеваниям экстрапирамидной моторной системы.
Признаки
Клинически значимые признаки заболевания:
- уменьшение двигательной активности - гипокинезия;
- снижение эластичности мышц - ригидность;
- тремор (дрожание);
- нарушение равновесия - постуральные расстройства.
Снижение движений более выражено в теле, нижних и верхних коенчностях, мимических мышцах лица. Речь у них маловыразительна, монотонна.
3. Дрожание или тремор - необязательный признак болезни Паркинсона. Вообще мелкоразмашистая дрожь при этом состоянии особенная и отличается от дрожи при других заболеваниях. Он возникает в покое и проявляется только в одной кисти, при усилении заболевания появляется и на соседней руке и на ногах. Механизм его образования это ритмическое сокращение мышечных волокон противоположного друг другу действия с периодичностью 5 колебаний в минуту.
Очень похож с паркинсоническим дрожанием по клинике - тремор эссенциальный, но его отличительной чертой является его постоянство даже при целенаправленных движениях.
4. Постуральная неустойчивость - это своеобразная неуклюжесть в ходьбе из-за трудностей преодоления (затруднения начать ходьбу и ее закончить). Она на сегодняшний момент является обязательным симптомом этого заболевания, как тремор, ригидность и гипокинезия. Эти рефлексы отвечают за процесс стояния, начала и окончания ходьбы. Это неосознаваемые рефлекторные движения. При болезни Паркинсона происходит дискоординация этих рефлекторных актов, вследствие чего тело человека в процессе движения опережает ноги и происходит как бы проталкивание тела вперед ног.
Именно из-за этих нарушений рефлексов "устойчивости" и объясняются нередкие падения пациетов с болезнью Паркинсона.
Симптомы
Из симптомов болезни Паркинсона следует отметить:
Классификация, которая оценивает двигательную активность пациента и способность к самостоятельному обслуживанию предложена в 1967 году Хеном и Яром:
- 0 стадия – отклонений движений нет.
- 1 стадия – нарушение двигательной функции только с одной стороны.
- 2 стадия – нарушение двигательной функции с двухсторон, но без отклонений в постуральных рефлексах.
- 3 стадия – средней степени отклонения постуральных рефлексов, но может себя обслуживать самотоятельно.
- 4 стадия – существенные затруднения движений, но передвижение без посторонней помощи.
- 5 стадия – значительные двигательные нарушения требующие дополнительного ухода за пациентом.
Кроме того разделяют болезнь Паркинсона по времени ее возникновения:
- Ювенильная форма - дебют в возрасте 13-14 лет.
- Ранняя форма - дебют в возрасте от 20 до 40 лет.
- Форма с поздним началом - после 50 лет.
Существуют следующие формы болезни Паркинсона:
- Форма дрожательно-ригидная. Для нее основным характерным признаком является тремор. Выявляется у 37% заболевших.
- Форма акинетико-ригидная. Отличительный признак этого состояния – скованность мышц, малоподвижность. Тремор либо отсутствует, либо проявляется незначительно в волнительных ситуациях. Провляется в 33 % случаев болезни.
- Форма ригидно-дрожательная. Разновидность патологического состояния – медлительность и чрезмерное напряжение мышц. Встречается в 21% заболевших.
- Форма дрожательная. С самого начала заболевание проявляется тремором, этот симптом и остается главным. Остальные проявления болезни Паркинсона: тонус мышц не повышен, медлительность и амимичность выражены слабо. Данная форма составляет только 7% от всех форм.
- Форма акинетическая. Для состояния главный признак снижение или практически отсутствие самопроизволных движений. Этот вид встречается только у 2% заболевших.
Ригидно-дрожательная форма болезни объединяет в клинической картине ригидность и дрожательный гиперкинез. Тремор характеризуется мелкоритмичностью, особенно в покое (тремор покоя), больше в руках, не обнаруживается при целенаправленных движениях. При паркинсонической дрожи характерны однообразные движения в виде приведения большого пальца кисти, как будто катания пилюль. В других случаях тремор переходит на группы мышцы шеи и головы. Но все таки базовым симптомом дрожательной формы паркинсонизма является дрожательный гиперкинез, а акинезия и ригидность мышц выражены слабее.
Известные люди, ставшие жертвами болезни Паркинсона
- Папа Римский Иоанн Павел II
- Мохаммед Али
- Мао Цзэдун
- Ясир Арафат
- Фокс, Майкл Джей
- Гитлер
- Франко
- Дебора Керр
- Сальвадор Дали
- Бруно Понтекорво
- Эстель Гетти
- Макси Гербер
- Андрей Вознесенский
- Артур Кёстлер
- Винсент Прайс
- Лео Фендер
- Фил Хилл
Стоимость
Цены на минимальные лечебно-реабилитацинные и восстановительные пятидневные программы по болезни Паркинсона в клинике-стационаре (включая питание и проживание):
Читайте также:

