Почему под феном сжимается челюсть
Обновлено: 05.05.2024
Вы можете обратиться в клинику доктора Гранова для лечения травм челюсти. Это одно из направлений лечения, которыми мы занимаемся.
Челюсть - это костная структура, которая поддерживает зубы на своем месте. Верхняя челюсть не двигается, двигается только нижняя. Ее движения необходимы для употребления пищи и для воспроизведения речи. Обе челюсти соединяются в точке, которая называется височно-нижнечелюстным суставом (ВНЧС).
К травмам челюсти относят трещины, вывихи и переломы. При переломе и трещине кость ломается, при вывихе кость меняет расположение, вылетает из сустава. Такие травмы возникают после физической нагрузки (ушиба, удара, падения). После соответствующего лечения они благополучно заживают, однако вывих может появиться снова.
Травмы челюсти опасны, потому что они могут привести к различным осложнениям. Среди них:
- нарушение дыхания,
- кровотечение,
- попадание крови в легкие,
- проблемы с пережевыванием пищи,
- проблемы с дикцией,
- инфекция челюсти или структур лица,
- боль в суставе,
- онемение челюсти или лица,
- смещение зубов,
- отек.
Симптомы перелома челюсти:
- боль в щеке рядом с ухом, которая усиливается при движении челюсти;
- отек лица, кровь в ротовой полости;
- неподвижность челюсти, невозможность открыть или закрыть рот;
- при открытии рта движется только одна сторона челюсти;
- боль в челюсти, усиливающаяся при жевании; ;
- опухание лица или изменение контуров челюсти;
- онемение лица в области нижней губы.
Симптомы вывиха челюсти:
- боль в щеке рядом с ухом, которая усиливается при движении челюсти;
- ощущение неправильного расположения челюсти в суставе;
- нарушение дикции;
- невозможность закрыть рот;
- слюнотечение из-за открытого рта;
- спазм жевательных мышц или выпячивание челюсти вперед;
- травмы зубов.
Первая помощь при травмах челюсти
Травмы челюсти требуют незамедлительной медицинской помощи. Позвоните в скорую или поезжайте в ближайшую больницу. До приезда врачей на челюсть можно наложить повязку, чтобы обеспечить ее неподвижность. Повязка должна легко сниматься.
Лечение перелома челюсти
Лечение зависит от степени перелома. Если у пациента небольшая трещина в кости, она заживет сама. Врач выпишет только обезболивающее средство.
При серьезных переломах требуется операция, чтобы кости срослись правильно. После операции на челюсть накладывают повязку, чтобы дать ей спокойно срастись. Челюсть заживает от 6 до 8 недель. В первое время дополнительно накладывают эластичные бинты, которые затем снимают, чтобы дать возможность разрабатывать мышцы и восстанавливать их подвижность.
Во время лечения можно питаться только жидкой пищей. При себе всегда нужно иметь ножницы, чтобы разрезать бинты, если вдруг пациент подавится чем-то или его начнет тошнить. После этого обратитесь в больницу, чтобы наложить новую повязку.
Лечение вывиха челюсти
Вывих челюсти лечится просто: врач вправляет сустав, помещая кость в нужное место. Для расслабления зажатых мышц могут понадобиться миорелаксанты или обезболивающие.
Восстановление после вывиха длится 6 недель. В это время нельзя широко открывать рот. При зевании и чихании нижнюю челюсть нужно поддерживать руками.
Профилактика травм
Если вы занимаетесь контактными и экстремальными видами спорта, ездите на мотоцикле или велосипеде, работаете в опасных условиях, всегда носите защитные средства: шлем, подобранный по размеру, и капы, защищающие зубы. Практика показывает, что они снижают количество травм.
Неврит или воспаленный тройничный нерв – это воспалительное поражение самого чувствительного нерва лица и полости рта, в составе которого имеются специальные волокна, обеспечивающие связь жевательных мышц с центральной нервной системой.
Опасность такого заболевания заключается в том, что при отсутствии лечения существенно повышается вероятность развития паралича иннервируемых мышц и образования контрактур.
Причины воспалительного поражения тройничного нерва
Факторами, способствующими воспалению тройничного нерва, считаются:
- хирургические вмешательства на челюстных костях;
- переломы основания черепа, нижней и верхней челюстей;
- опухоли; ;
- переохлаждение;
- операция на верхнечелюстной пазухе;
- неграмотно проведенная анестезия;
- неправильно выполненное зубное протезирование;
- обменные нарушения;
- наличие инородных тел, раздражающих нервный ствол или травмирующих нервные окончания;
- бактериальная или вирусная инфекция;
- различные типы интоксикации организма;
- гиповитаминоз;
- ослабление иммунитета.
Симптоматика неврита тройничного нерва
Челюстной тройничный нерв состоит из трех типов нервных волокон:
- вегетативных;
- двигательных;
- чувствительных.
Симптоматическая картина неврита может варьироваться в зависимости от того, какие именно волокна были поражены воспалительным процессом.
Поражение чувствительных волокон
В частности, при воспалении чувствительных волокон больной может жаловаться на ощущение покалывания, онемение, ослабление чувствительности в зоне, иннервируемой тройничным нервом.
Поражение двигательных волокон
При поражении двигательных волокон наблюдается частичное или полное понижение силы в иннервируемых мышцах, их атрофия и ухудшение сухожильных рефлексов.
Поражение вегетативных волокон
При воспалении вегетативных волокон у пациента наблюдается синюшность и отечность кожных покровов, сухость и истончение кожи, увеличивается потенциальный риск образования трофической язвы.
Болевые ощущения при воспалении
Кроме этого, такое заболевание, как воспаление или неврит лицевого тройничного нерва дает о себе знать приступами боли, имеющей самый разнообразный характер:
- режущий,
- жгучий,
- колющий,
- рвущий,
- стреляющий и т.д.
При этом зона болезненности не всегда соответствует участку иннервации и может распространяться на нижнюю челюсть, щеки и на подбородок.
Боли могут сопровождаться:
- спазмами мышц (мимических, жевательных),
- появлением выделений из носа,
- развитием гиперсаливации,
- повышенного слезотечения.
Отсутствие чувствительности языка, губ и подбородка
При воспалительном поражении тройничного нерва может повреждаться не только весь нерв, но и его отдельные ветви. Именно поэтому онемение и боль могут возникать на различных участках лица. Так, например, при воспалении язычной ветви нерва больные жалуются на боли и нарушения чувствительности в передней части языка, а при повреждении подбородочной ветви — в области губ и подбородка.
Боли при смехе, жевании, чистке зубов и бритье
Боли при неврите челюстного тройничного нерва способны усиливаться при прикосновениях, жевании, смехе и при смене температурного режима. Именно поэтому пациенты, стремящиеся не допустить повторения болевых приступов, избегают излишней подвижности и продолжительных разговоров, отказываются от процедур чистки зубов и бритья.
Диагностирование воспалительного поражения тройничного нерва
Медицинское обследование и диагностирование неврита
Лечение неврита челюстного тройничного нерва
Терапия
Программа терапии неврита тройничного нерва составляется с учетом причин заболевания и его клинических признаков. При этом основными задачами лечения являются:
- достижение сенсибилизирующего эффекта;
- борьба с бактериальной и вирусной инфекцией;
- повышение иммунных сил организма;
- ликвидация отека нервного ствола;
- восстановление естественных адаптационных и компенсаторных реакций;
- нормализация проходимости нервных импульсов.
Лечебные процедуры
В комплекс процедур, направленных на блокирование воспалительного процесса и устранение всех проявлений неврита, входят:
- антибактериальная терапия;
- противовирусная терапия;
- ликвидация факторов, способствующих появлению интоксикации;
- удаление опухолевидных новообразований или рассечение спаек, сдавливающих нерв;
- назначение больному витаминно-минеральных комплексов;
- стимуляция нервов и мышц;
- иглоукалывание;
- физиотерапия (электрофорез, фонофорез, УВЧ, ультразвук, парафинотерапия).
Лицам, страдающим невритом тройничного нерва, рекомендуют регулярно посещать стоматологические клиники и проводить санацию полости рта.
Профилактика воспалительного поражения тройничного нерва
К числу мер, направленных на предупреждение неврита тройничного нерва, относят:
- своевременное выявление и лечение инфекционных заболеваний;
- избегание травм, переохлаждений;
- контроль над качеством хирургических вмешательств на костях челюсти и стоматологического лечения.
Особую профилактическую роль играет поддержание высокого уровня сопротивляемости организма.
Важной частью стоматологического лечения является контроль, диагностика и лечение боли, а также купирование основных причин ее возникновения. Тем не менее, большинство стоматологических пациентов с симптомами боли невыясненной этиологии часто поддаются несоответствующей диагностике, и как следствие – постановке неверного диагноза и проведению неэффективного лечения. В результате пациент не только продолжает страдать от хронической боли, но и разочаровывается в предоставленном стоматологическом лечении.

Боли в челюстно-лицевой области
Височно-нижнечелюстной сустав
Височно-нижнечелюстной сустав (ВНЧС) представляет собой сложный сустав, который обеспечивает как вращательные, так и скользящие движения нижней челюсти. Конструктивно он состоит из мыщелка нижней челюсти, который по форме соответствует суставной ямке височной кости. Суставной диск из плотного фиброзного хряща исключает непосредственный контакт костных поверхностей. В передней части диска отсутствуют кровеносные сосуды и нервные окончания, в то время как задняя ее часть, наоборот, отличается обилием данных структур. Сустав смазывается специальной синовиальной жидкостью, находящейся в его составе. Движения ВНЧС обеспечиваются за счет жевательных мышц. Другим основным типом мышц, не принимающих участие в развитие движений ВНЧС, но отвечающих за демонстрацию эмоций, являются мимические мышцы. К комплексу жевательных мышц относятся собственно жевательные мышцы, височные, медиальные крыловидные и латеральные крыловидные.
Нарушения височно-нижнечелюстного сустава
Нарушения височно-нижнечелюстного сустава представляют собой группу скелетно-мышечных и нервно-мышечных заболеваний, которые преимущественно негативно влияют на функцию самого сустава, жевательных мышц или суставного диска. Возможность наличия нарушений ВНЧС следует учитывать при проведении дифференциальной диагностики лицевой боли, поскольку именно дисфункции ВНЧС являются самой частой причиной развития боли в области зубочелюстного аппарата неодонтогенной этиологии. Для постановки правильно диагноза следует тщательно изучить анамнез пациента, учитывая параметры начала и длительности болевых ощущений, а также действия факторов, ассоциированных с облегчением или ухудшением боли. Наряду с постоянной болью в проекции челюсти пациенты часто жалуются на боль в ухе, головную боль и диффузную лицевую боль. Кроме того, они могут жаловаться на иррадиацию боли или ощущения скованности в области лица, челюсти или шеи, ассоциированные с ограничениями движений челюсти, наличием болезненных щелчков или потрескиваний во время закрытия или открытия полости рта. Также пациенты могут указывать на изменения характера соотношения зубов друг с другом. Вышеперечисленные симптомы могут быть особенно выраженными рано утром, или же ухудшаться на протяжении дня. Порог, локализация, болевая чувствительность и характер описания болевых ощущений отличаются у разных пациентов, а если еще и учитывать сложный механизм формирования болевого импульса, то становиться очевидным одно – диагностика является крайне важным этапом для объективизации болезненных изменений. Анамнез остается одним из ключевых аспектов комплексной диагностики, помогая детализировать аспекты, связанные с развитием боли. Кроме того, в ходе сбора анамнеза при разговоре с пациентом врач может визуально оценить характер движений губ и челюсти, выражения его лица и осанку, а также его эмоциональный статус. Исторически сложилось так, что окклюзионные нарушения рассматривают как первичную причину развития дисфункций ВНЧС. Однако, по данным последних исследований, таковые составляют лишь незначительную часть случаев, ассоциированных с болевой дисфункцией сустава.
Существует много классификаций дисфункций ВНЧС. Другими словами, боль при дисфункции ВНЧС может быть артрогенной и миогенной. Артрогенные (сустава и диска) дисфункции ВНЧС вызваны, как правило, смещением диска или развиваются вторично по отношению к дегенеративным изменениям диска, анкилозу, дислокации, инфекционного поражения или неоплазии. Миогенные дисфункции возникают из-за гиперактивности мышц или же на фоне бруксизма, гиперподвижности или действия внешних раздражителей. Миогенные дисфункции сустава могут вызвать ишемию скелетных мышц лица. Необратимые повреждения миоцитов развиваются уже через 3 часа ишемического состояния и параллельно с микроваскулярными прогрессирующими нарушениями. Все это только дополняет патологический цикл механизма развития лицевой боли. Пациенты с миогенной дисфункцией ВНЧС характеризуются развитием более сложных патологический нарушений и более выраженных болевых ощущений по сравнению с пациентами с артрогенными дисфункциями. Именно поэтому основной принцип лечения дисфункций сустава сфокусирован на лечении и купировании гиперактивности жевательных мышц.
Миолицевой болевой синдром
Фото 1. Триггерные точки жевательной мышцы в проекции верхнего мышечно-сухожильного соединения поверхностного слоя и центральные триггерные точки поверхностного слоя с соответствующими паттернами распространения боли в область нижней челюсти, зубов и десен.
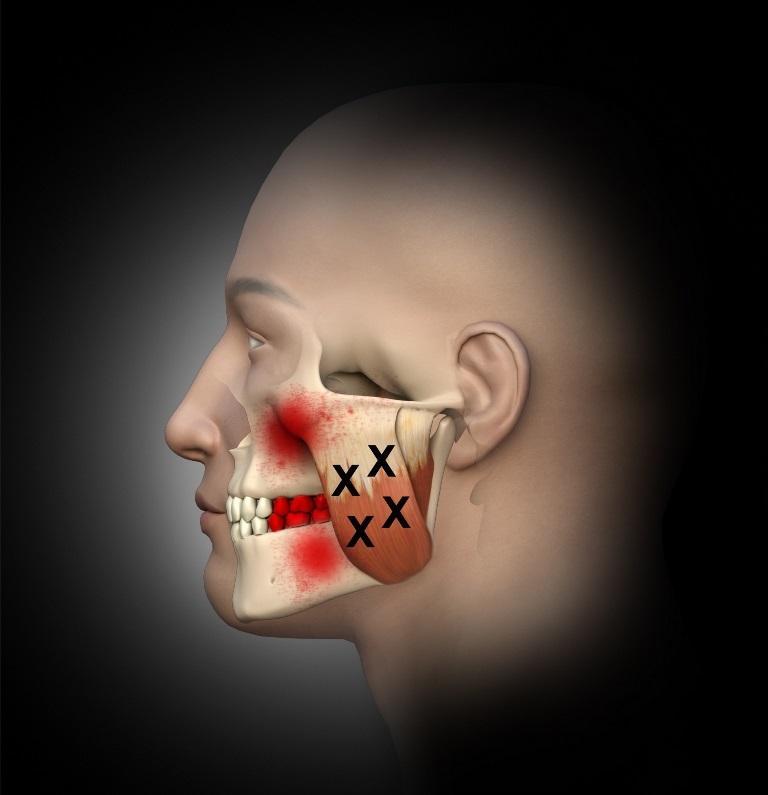
Фото 2. Триггерные точки жевательной мышцы в нижней части поверхностного слоя тканей с соответствующими паттернами распространения боли в область нижней челюсти и надбровную область.
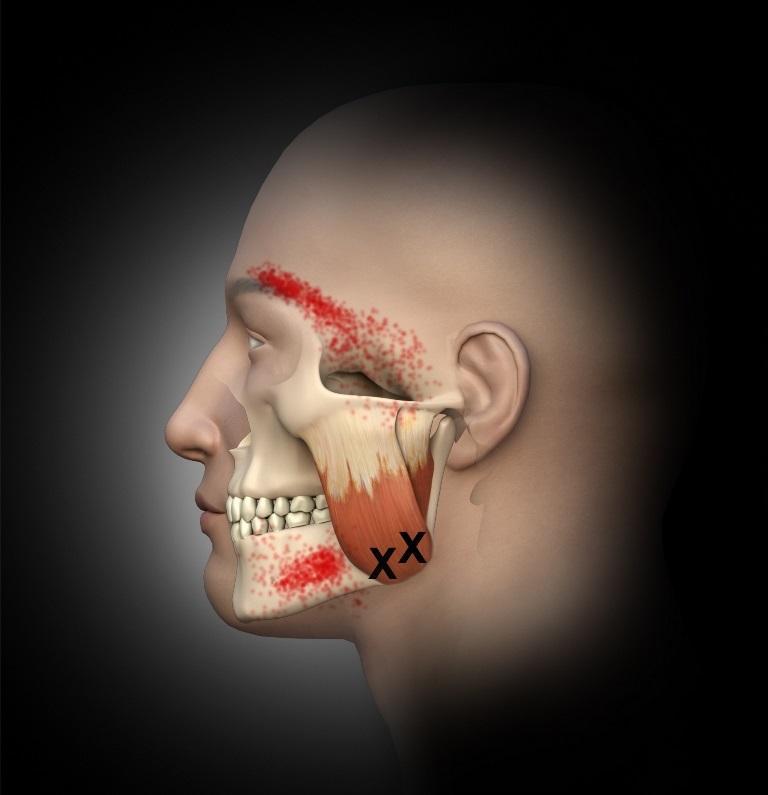
Фото 3. Триггерные точки жевательной мышцы в верхней части глубокого слоя тканей ниже ВНЧС с соответствующими паттернами распространения боли в область уха.
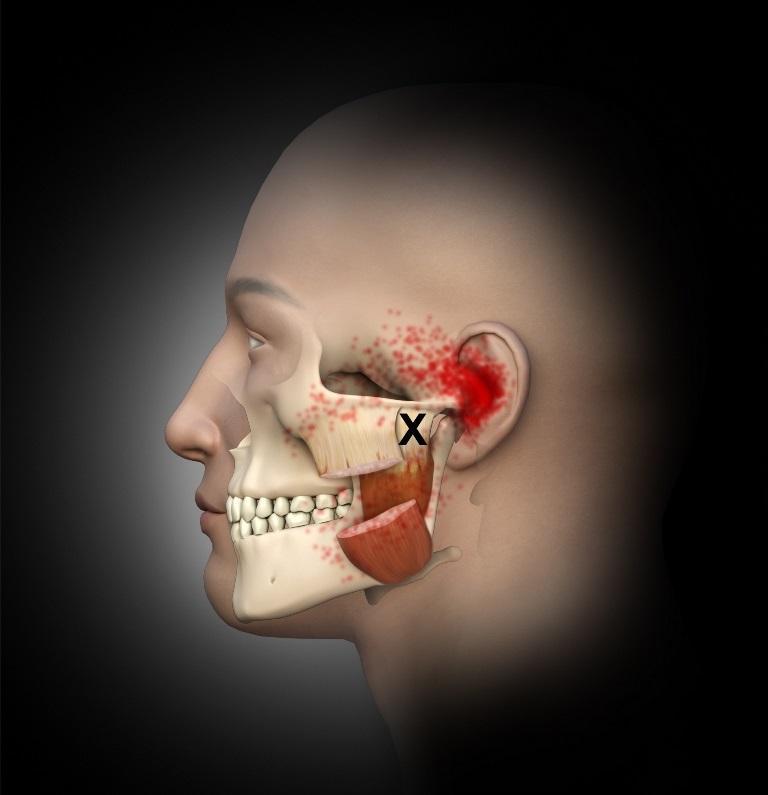
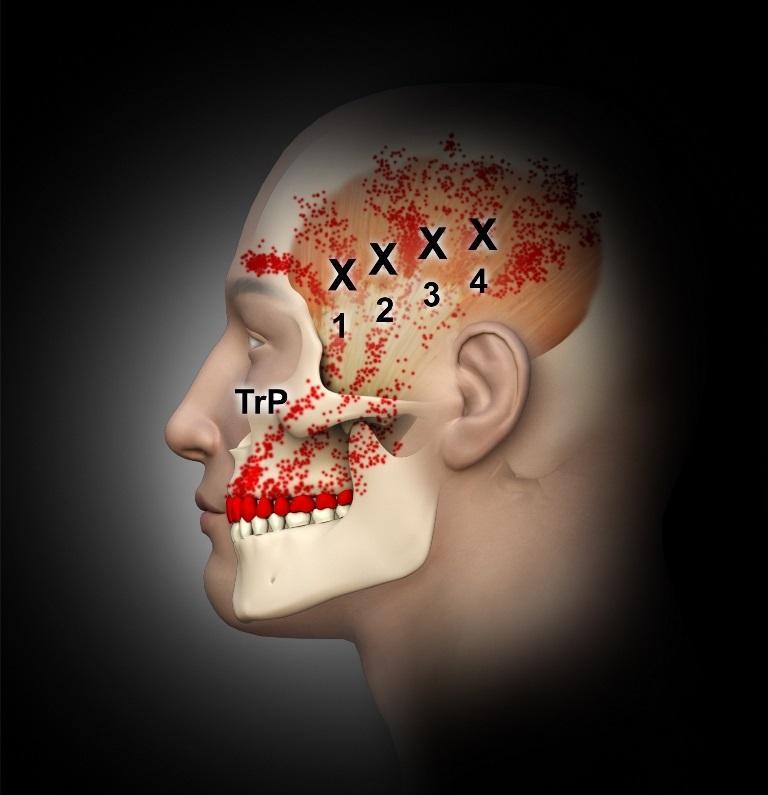
Фото 4. Триггерные точки височной мышцы и проекция распространения отраженной боли.
Жевательная мышца
Жевательная мышца является основной мышцей комплекса всей жевательной мускулатуры. Нижняя челюсть является единственной подвижной частью черепа, движения которой обеспечиваются как раз за счет жевательной мышцы. Она расположена в околоушной области по заднему краю челюсти, легко визуализируется и пальпируется при сжимании челюстей.
Среднестатистический человек может укусить с силой в 150 фунтов, но при этом сила укуса в более, чем 250 фунтов также считается показателем нормы. Такая сила жевательной мышцы достигается за счет специфических биомеханических условий: плечо рычага у нее намного короче, чем в других мышцах. Учитывая высокую активность жевательной мышцы, ее напряжения визуализируются даже при изменении эмоционального состояния человека. Когда же напряжение в мышце продолжается на протяжении слишком долгого периода времени – это провоцирует формирование тех самых триггерных зон, ассоциированных с миолицевыми болями. При расположении триггерных точек в проекции жевательной мышцы у пациента может отмечаться боль в глазах, на поверхности лица, в структуре челюсти и зубов. По данным Simons и коллег, триггерный механизм жевательной мышцы даже может быть ответственным за развитие боли и зуда в структуре уха, а также за развитие тиннитуса – беспричинного звона в ушах. На фото 1-3 показаны триггерные точки в жевательной мышце и общие схемы распространения боли (показаны красным). При этом нужно помнить, что лицевой нерв является двигательным и отвечает за иннервацию мимических мышц лица. Следовательно, при лечении триггерных точек в глубоких слоях жевательной мышцы необходимо учитывать специфику анатомии лицевого нерва в проекции скуловой дуги.
Височная мышца
Височная мышца представляет собой большую тонкую веерообразную мышцу, расположенную на боковой стороне черепа над ухом и перед ним. Несмотря на то, что жевательная мышца считается самой мощной, височная также играет важную роль в процессе жевания. Она начинается от височной кости черепа и проходит полностью под скуловой дугой (скуловой костью), прикрепляясь к нижней челюсти, таким образом, способствуя жевательной мышце в закрывании челюсти и ее ретракции. Поместив пальцы чуть выше уха, сжимая и разжимая челюсть, можно прочувствовать биомеханику работы височной мышцы. На фото 4 показано, насколько сильно триггерные точки в области височной мышцы связаны с возможностью развития боли в проекции верхних зубов, головы, щек, глаз и ушей. Часто при неправильной диагностике природы болевых ощущений врачи прибегают к эндодонтическому лечению, хотя таковые могут иметь совсем неодонтогенную природу.
Лечение посредством ботулинического нейротоксина типа А
Бруксизм и стоматологическая медицина сна
Стоматологическая парафункция представляет собой привычку, из-за которой определенные органы полости рта или же зубочелюстного аппарата функционируют некорректно. При этом таковая не связана с процессами употребления воды или пищи, а также с функцией речи. Наиболее распространённой парафункцией остается бруксизм, кленчинг и патологическая стираемость. Все они потенциально могут быть связаны с дисфункциями ВНЧС. Физиологическое давление, прилагаемое на зуб, колеблется в диапазоне 20-80 фунтов на квадратный дюйм (от 0,14 до 0,55 МПа), в то время как при бруксизме оно может достигать 300-3000 фунтов на квадратный дюйм (2,07–20,7 МПа). Логично, что при таких условиях значительно увеличивается и нагрузка на жевательные мышцы, а их перегрузка, в свою очередь, ведет к развитию синдрома миолицевой боли.
Гипертрофия жевательной мышцы
При обследовании пациентов с синдромом лицевой боли, связанным с дисфункцией ВНЧС, стоматолог часто идентифицирует наличие триггерных точек в проекции жевательной мышцы. Кроме того, у подобных больных может отмечаться такая сильная гипертрофия данной мышцы, что провоцирует искажение внешнего вида лица. Гипертрофию такого рода можно лечить посредством того же BoNT-A, используемого по протоколу инъекций в случаях дисфункций ВНЧС. Инъекции ботулотоксина уменьшают интенсивность мышечных сокращений, и позволяют мышце расслабиться, исключая возможность сжимания зубов с чрезмерной силой. Но при этом следует помнить, что цель такого лечения состоит не только в купировании болевых ощущений, но также предусматривает нормализацию визуальной формы лица, искажения которой было вызвано гипертрофией (фото 5-6).
Фото 5. Вид пациента с гипертрофией жевательной мышцы до лечения.
Фото 6. Вид пациента после лечения гипертрофии жевательной мышцы с применением ботулотоксина.

Обструктивное апноэ сна
Головные боли
Связь между бруксизмом сна, дисфункциями ВНЧС и головными болями является доказательно установленной. Головные боли провоцируют развитие существенного дискомфорта, нарушение обычной дневной активности и возможную дальнейшую хронификацию болезненных ощущений. Около 30% пациентов с головной болью страдают от ассоциированных функциональных нарушений, и при этом не обращаются за медицинской помощью. Пациенты могут описывать признаки головной боли во время сбора анамнеза в ходе стоматологического осмотра.
Головные боли напряжения и мигрень
Головная боль напряжения (ГБН) является наиболее распространенной формой первичной головной боли, отмечающейся у большей части населения хотя бы раз в жизни. Боли, которые развиваются от триггерных точек в проекции жевательной мышцы могут быть как эпизодическими, так и хроническими, и клинически их довольно сложно дифференцировать от болей при мигрени. Поэтому необходимо помнить, что ГБН, а также дисфункции ВНЧС могут характеризоваться наличием болевых ощущений, являющихся вариантом мигрени, хотя сами по себе состоят из мигренеподобного компонента. Иногда происходит наложение симптомов нескольких патологий, которые можно интерпретировать и как диагностические критерии дисфункции ВНЧС, и как диагностические критерии Международного общества головной боли. Связь между дисфункциями ВНЧС и головной болью детально описана в литературе. Пациенты с установленным диагнозом ГБН или мигрени, которые могут быть спровоцированы миалгией височной мышцы, могут характеризоваться и наличием симптомов, характерных для дисфункций ВНЧС.
С другой стороны, у пациентов, которые прошли лечение дисфункций ВНЧС, отмечается и снижение уровней интенсивности головной боли. Последние данные свидетельствуют о том, что среди пациентов с признаками сосудистой боли и мигренями отмечается повышенная распространённость дисфункций ВНЧС, поскольку последние можно интерпретировать как составляющие комплекса болевых ощущений специфической локализации. Также не следует забывать о потенциальной роли нарушений лицевого нерва и мимических мышц, которые также могут провоцировать развитие боли.
15 октября 2010 года FDA одобрило применение инъекций BoNT-A для предотвращения головных болей у взрослых с хронической мигренью. Протокол лечения включает избирательное расслабление гиперфункциональных жевательных или мимических мышц. Подход лечения предусматривает использование наименьшей эффективной дозы, необходимой для облегчения боли; дозировка же препарата зависит от индивидуальной реакции каждого отдельного пациента на проводимую терапию. Опять же, стоматологам, которые рассматривают возможность применения инъекций BoNT-A, настоятельно рекомендуется пройти соответствующий практический курс обучения и следовать принципам имеющегося законодательства. При этом механизм, посредством которого BoNT-A позволяет купировать боль при мигрени, не совсем понятен. Считается, что ботулотоксин, выключая напряжение мышц, снижает прилагаемую на них нагрузку, и, таким образом, купирует боли, ассоциированные с бруксизмом или кленчингом. Однако высвобождение нейропептидов, особенно пептида, связанного с геном кальцитонина (CGRP), считается неотъемлемым компонентом патофизиологического механизма мигрени. Было установлено, что BoNT-A не только влияет на вегетативную нервную систему, но и напрямую снижает количество CGRP, высвобождаемого нейронами тройничного нерва. Исходя из этого можно предположить, что BoNT-A купирует головную боль и посредством прямого воздействия на центральную нервную систему.
Цервикогенные головные боли
Боль в шее и болезненность шейных мышц являются распространенными симптомами первичных головных болей. Диагноз цервикогенных головных болей (ЦГБ) касается случаев, когда головная боль развивается из-за костных структур или мягких тканей, локализированных в области шеи. Патофизиология данного состояния, скорее всего, связана нарушениями в одной или нескольких мышечных, нейрогенных, костных, суставных или сосудистых структурах шеи. Подобные поражения часто являются следствием травмы головы или шеи, но могут развиваться и при отсутствии факта травмы в анамнезе. Клинические признаки ЦГБ могут имитировать симптомы первичной головной боли, ГБН и мигрени. Диагноз ЦГБ можно поставить лишь после тщательного сбора анамнеза и проведения физического обследования. Критерии диагностики включают один или несколько следующих симптомов: умеренная или сильная боль в затылочной, лобной, височной, орбитальной области головы, шее и спине; прерывистая или хроническая боль, как правило, глубокая и не пульсирующая; головная боль, спровоцированная движениями шеи; или ограничения движений шеи. Пациенты с ЦГБ обычно характеризуются незначительным наклоном головы вперед. Мышечные триггерные точки локализируются в проекции подзатылочной, шейной и плечевой мышц, и при физической или мануальной стимуляции они могут провоцировать развитие головных болей в области головы. Исследования показывают, что 44,1% пациентов с ЦГБ имеют синдром миолицевой боли, ассоциированный с дисфункциями ВНЧС. Более того, при проведении лечения дисфункций ВНЧС у пациентов с ЦГБ отмечается более эффективный исход купирования болевых ощущений, что позволяет больным увеличить диапазон движений шеи в целом. Как и другие болевые симптомы, связанные с синдромом миолицевой боли, они также хорошо реагируют на инъекции ВoNT-A.
Выводы
Дисфункции ВНЧС характеризуются совокупностью клинических проявлений, которые часто являются болезненными и приводят к ограничениям физической деятельности. Тем не менее, они являются самоограничивающимися и обычно поддаются консервативному лечению, например, с применением инъекций BoNT-A. Основные принципы лечения направлены на уменьшение болевых ощущений и восстановление диапазона движений мышц, что способствует снижению имеющихся физических ограничений и купированию боли ассоциированной этиологии. Лечение дисфункций ВНЧС также позволяет предупредить развитие поражения зубов и сколов реставраций, патологической подвижности зубов и патологий тканей пародонта, которые могут быть связаны или вызваны бруксизмом. В ходе лечения дисфункций некоторым пациентам удается параллельно избавиться от ночного бруксизма и купировать хронические боли в области шеи и плеч. При подозрении на наличие у пациента признаков ночного бруксизма ему необходимо пройти процедуру домашнего мониторинга на предмет потенциально имеющегося обструктивного апноэ сна. Несмотря на генерализованный характер болевых ощущений в области головы и шеи, пациенты с хронической орофациальной болью часто первично обращаются за помощью именно к стоматологу. Следовательно, врач должен быть теоретически и практически подготовлен для лечения дисфункций ВНЧС и купирования ассоциированных с ними болевых ощущений в ходе своей повседневной стоматологической практики.
Авторы:
Lisa Germain, DDS, MScD
Louis Malcmacher, DDS, MAGD
Бруксизм – заболевание, о котором человек может и не подозревать, ведь скрип зубами происходит только во сне. Тем не менее, важно вовремя его обнаружить, чтобы защитить зубы: бруксизм в перспективе может привести к разрушению эмали, проблемам с суставами челюсти, поломкам коронок.
Причины
Один из распространенных мифов – что бруксизм, особенно у детей, возникает из-за того, что в организме есть какие-то кишечные паразиты. На самом деле это неправда. Бруксизм – заболевание по большей части психосоматической природы. Хотя проблемы с прикусом могут отчасти привести к тому, что из-за дискомфорта и напряжения в челюсти зубы будут сильно сжиматься. Такое возможно, особенно при асимметрии прикуса, когда с одной стороны зубные ряды смыкаются глубоко, а с другой не перекрывают друг друга.

Дети тоже страдают от бруксизма
Но все-таки основная причина в психосоматике. Если в течение дня из-за переживания, стресса человек непроизвольно сжимает зубы, он может постепенно закрепить у себя эту привычку. При любом усилении стресса такое действие начнет проявляться во время сна, уже полностью неосознанно. У детей бруксизм может быть спровоцирован конфликтами в семье, недостатком внимания родителей, некомфортной обстановкой в детском саду, трудностями в школе.
Какие последствия возможны?
На начальной стадии заболевание даже не всегда замечают, так как скрип зубами во время сна никак не осознается. Но если бруксизм усугубляется, то он может привести к:
- Излишнему напряжению в челюстях, нижней части лица, височно-нижнечелюстных суставах.
- Головным болям, истинную причину которых обычно трудно понять.
- Истиранию эмали зубов, иногда к снижению высоты зубных коронок. Такое возможно и при правильном прикусе. Излишне сильное сжатие зубов – это патология, и она вредит даже при правильной окклюзии зубов. Это способно привести к повышению чувствительности, к более быстрому развитию кариеса.
- Если установлены импланты или мостовидные протезы, при сильном бруксизме их коронковая часть может также стираться, терять свою форму. У мостовидных протезов место соединения с зубом становится менее прочным.
Все эти жалобы неспецифичны. Головные боли обычно списывают на усталость или смену погоды, а напряжение в мышцах лица и вовсе трудно определить самому. Помочь с правильной диагностикой способен опытный врач – на приеме он может заметить, что жевательные мышцы в сильном тонусе, а эмаль зубов истерта.
У детей бруксизм довольно распространен, в том числе и в раннем возрасте. Часто он приводит к формированию неправильного положения зубов. Поэтому родителям не стоит оставлять этот факт без внимания – чем раньше начнется лечение, тем лучше удастся сохранить здоровье зубов.
Как лечится заболевание?
Есть два основных направления лечения: защита зубов и устранение самой причины заболевания.
Для защиты зубов врач может порекомендовать ношение капы в ночное время. Если нет никаких нарушений прикуса, изготавливается одна пара кап для постоянного ношения во время сна. Капы, изготовленные по индивидуальным моделям зубов, точно повторяют их форму и держатся очень плотно. Слететь во время сна они не могут, спать в них полностью безопасно.
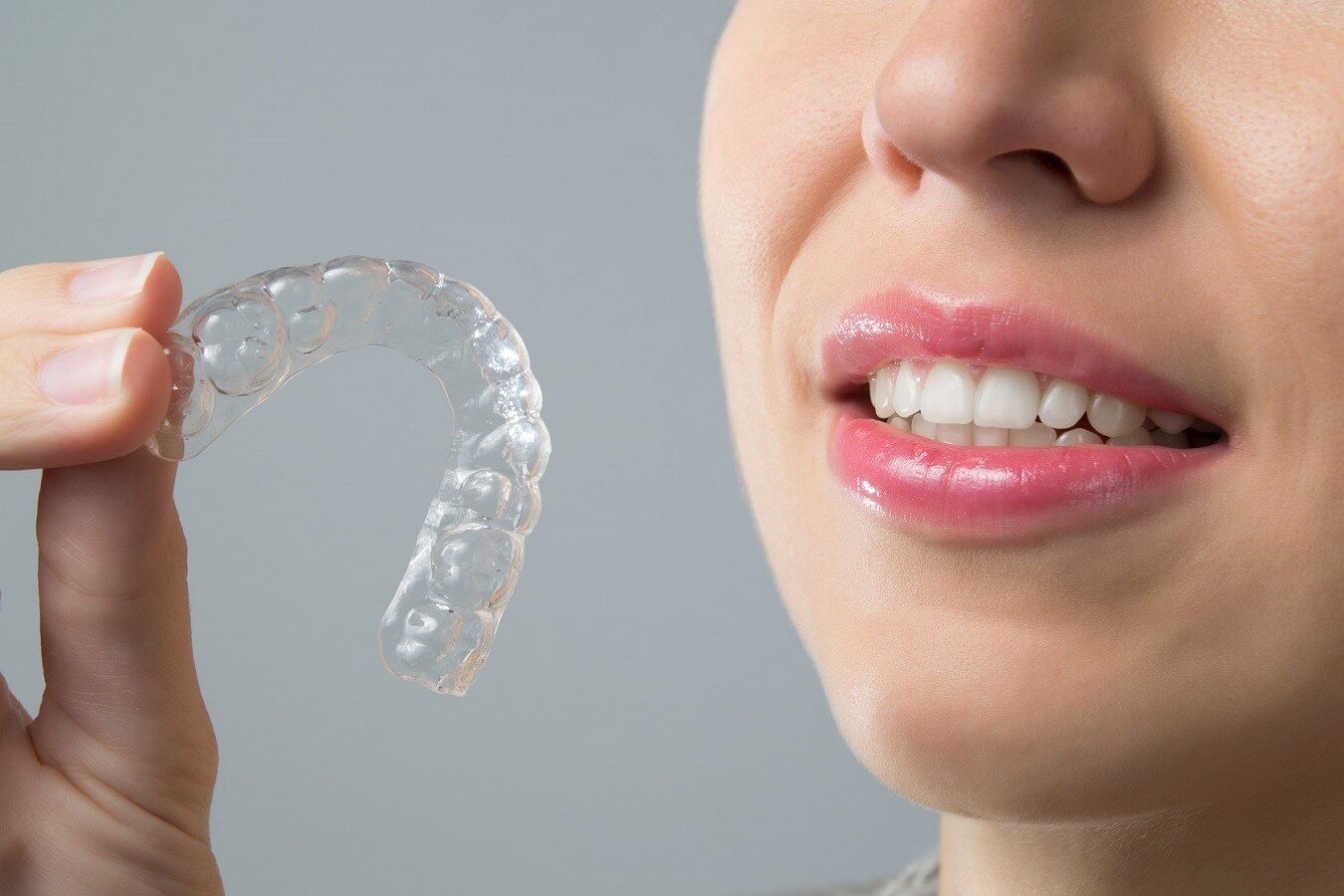
Капы защищают зубы от соприкосновения и тем самым снимают симптомы бруксизма
Если же есть проблемы с прикусом, нужно проконсультироваться с ортодонтом. После полного обследования врач сможет сказать, сколько продлится лечение. В этом случае можно также выбрать каппы (элайнеры), но носить их нужно будет не ночью, а все время – до 22 часов в сутки. Также каппы надо примерно раз в 2 недели менять на новые, с новой формой – таким образом они будут корректировать положение зубов. Каппы Star Smile используют для лечения и взрослых, и детей.
Каппы изготавливают из прочного полимерного материала, который не повреждает зубы. Несмотря на их малую толщину (у каждой каппы меньше 1 мм), они прекрасно защищают зубы от соприкосновения и не дают им повреждаться. Да и смыкание зубов в каппах немного отличается тем, что между зубами появляется пространство, поэтому скрипеть ими все равно не получится.
А вот брекеты пациентам с бруксизмом не рекомендуются: есть риск повреждения системы.
В тяжелых случаях заболевание может приводить к воспалению височно-нижнечелюстного сустава, появлению хруста, щелканья, боли. Иногда становится невозможно осуществить протезирование. В этом случае лечение должно быть комплексным, его проводит врач-стоматолог-гнатолог совместно с ортодонтом (при необходимости).
Врач-стоматолог-гнатолог занимается диагностикой и лечением всех проблем челюстного аппарата
Проще не допустить развития заболевания до серьезной стадии. Даже при небольших признаках ночного скрипения зубами лучше обратиться к стоматологу и получить консультацию, что нужно делать, чтобы сохранить здоровье зубов.
Вы можете пройти бесплатную диагностику и получить бесплатную консультацию
Врач-ортодонт даст медицинское заключение: вам лучше подходят брекеты, виниры или элайнеры
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бруксизм: причины появления, симптомы, диагностика и способы лечения.
Определение
Бруксизм – это повторяющиеся эпизоды скрежета, пощелкивания зубами, которые возникают при спазме и нарушении функционального состояния жевательной мускулатуры. Бруксизм приводит к патологической стираемости и повышенной чувствительности зубов.
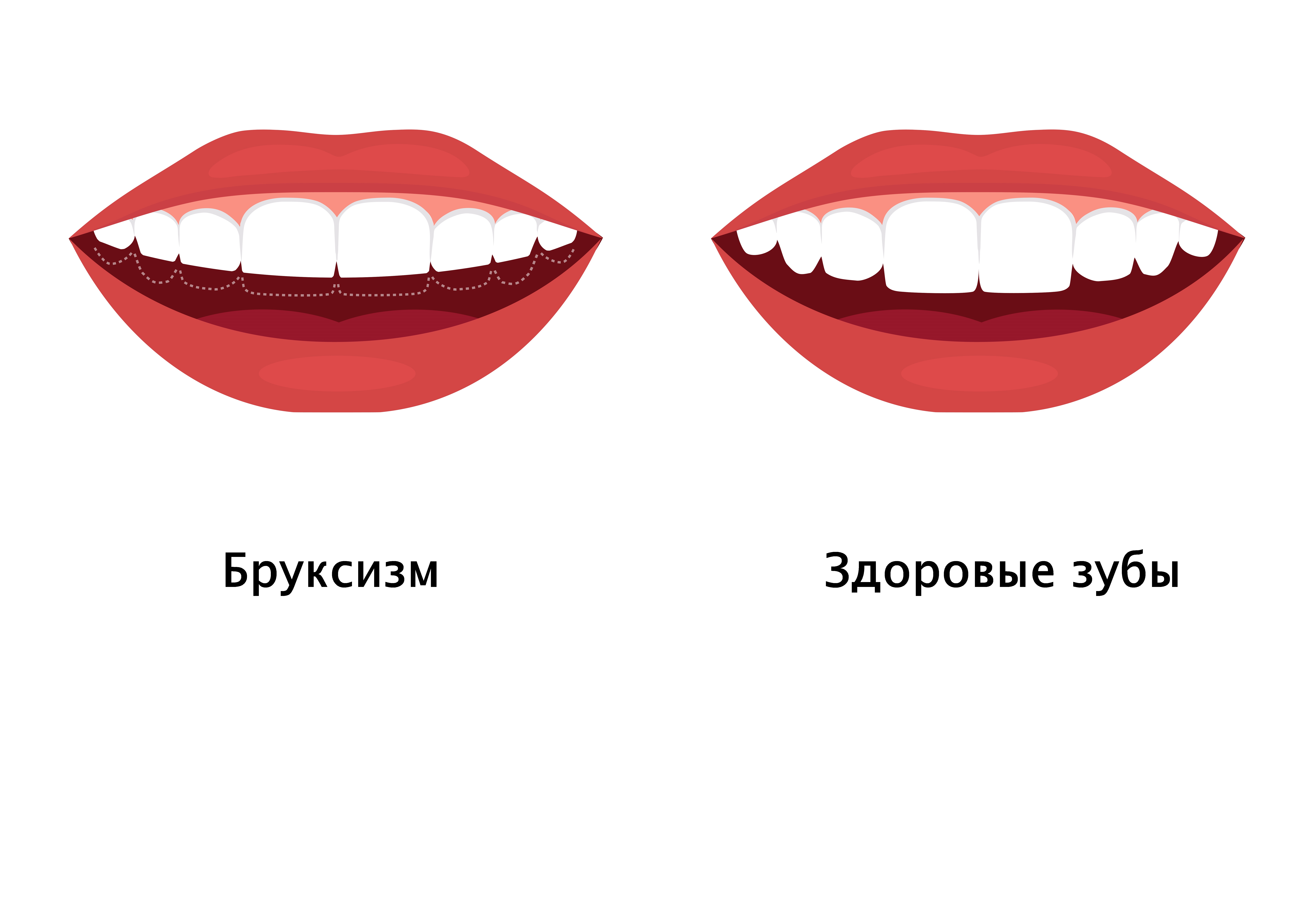
В основе развития бруксизма лежит сочетание множества причин, поэтому его диагностикой и терапией занимаются не только стоматологи, но и психологи, неврологи, отоларингологи, гастроэнтерологи. При этом механизмы возникновения бруксизма до сих пор остаются не до конца понятными, что осложняет проведение профилактических мероприятий.
Причины появления бруксизма
Согласно стоматологической теории к скрежету зубов приводят различные отклонения в строении и функционировании зубочелюстной системы, а именно: аномалии зубного ряда, неправильный прикус, недостаточно хорошо подобранные зубные протезы и брекет-системы, артрозы и артриты височно-нижнечелюстного сустава и многие другие стоматологические проблемы. Дети могут скрежетать зубами во время их прорезывания и смены молочных на коренные.
С точки зрения неврогенной теории бруксизм возникает при многих нарушениях деятельности центральной и периферической нервной системы.
Часто скрежет зубами и сжимание челюсти являются симптомами нарушений сна: сомнабулизма (лунатизма), храпа, апноэ (периодов остановки дыхания), ночных кошмаров.
Также бруксизм может возникнуть у людей, страдающих эпилепсией, энурезом, при поражении тройничного нерва.
Скрежет зубами часто отмечается у людей с болезнью Паркинсона и некоторыми другими неврологическими заболеваниями.
Бруксизм может являться одним из побочных эффектов применения ряда препаратов, назначенных неврологом, и обычно проходит после коррекция дозы лечащим врачом.
Психогенная теория рассматривает бруксизм как реакцию на стресс, при этом стискивание и скрежет зубами является отражением эмоционального неблагополучия и перенапряжения.
Стоит отметить, что не всегда перечисленные проблемы приводят к возникновению скрежета зубов, но являются предрасполагающими факторами к развитию бруксизма. К группе риска относятся люди, недавно перенесшие черепно-мозговую травму, а также те, кто в избыточном количестве потребляет кофеин, никотин, спиртные напитки, снотворные средства и антидепрессанты.
Другие теории бруксизма отмечают его связь с нарушением носового дыхания, гастроэзофагеальной рефлюксной болезнью, гельминтозами (энтеробиозом, аскаридозом), злоупотреблением жевательной резинкой. Данные предположения не нашли достоверных научных подтверждений.
Классификация бруксизма
Общепринятой классификации бруксизма пока не существует, однако врачи выделяют несколько его типов.
-
Шумный или с измельчением: для этого типа бруксизма характерен скрежет зубов, напоминающий визг. Именно этот тип становится причиной быстрого стирания и травм зубов.
- Тихий или со сдавлением. При данном типе бруксизма травмы зубов обычно незначительные и проявляются трещинами зубной эмали.
- Смешанный – сочетает в себе шумный и тихий бруксизм, то есть человек может и скрежетать зубами, и сдавливать челюсти.
Дневной бруксизм характерен для людей, которые в состоянии стресса или сильного эмоционального и умственного напряжения страдают привычкой сильно сжимать зубы, вплоть до скрежета ими.
Ночной бруксизм проявляется во время сна, при этом в течение ночи может быть несколько приступов зубного скрежета.
Симптомы бруксизма
Основным симптомом является непроизвольный скрежет и пощелкивание зубами во время сна или эмоционального напряжения, который длится несколько секунд и не беспокоит больного.
К косвенным признакам бруксизма относят следующие симптомы: головная боль (чаще по утрам), головокружения, боли в челюсти, ушные боли, нарушение сна, дневная сонливость, спазм жевательных мышц, дискомфорт при смыкании зубов, повышение чувствительности зубов. В связи с травмами зубов во время спазма жевательной мускулатуры часто возникает кариес и воспаление периодонтальных тканей.
При тяжелой форме заболевания пациент может самостоятельно обнаружить во рту осколки зубов после утреннего пробуждения.
К дополнительным признакам бруксизма относят частое прикусывание щек, языка, губ и ночную сухость во рту.
Скрежет зубами может появляться у больных эпилепсией, при поражениях височно-нижнечелюстного сустава, двигательных волокон тройничного нерва, у людей с неправильным прикусом или с отсутствием нескольких зубов. Кроме того, бруксизм часто сопровождает различные психические расстройства и алкоголизм.
Диагностика бруксизма
Прежде всего диагностика заключается в опросе пациента: врач выявляет жалобы пациента и устанавливает наличие косвенных признаков заболевания: стираемость зубов, повышение чувствительности зубов, дефекты эмали, разрушение зубных протезов, дискомфорт и щелчки в челюстных суставах (особенно во время жевания и зевания), утренняя головная боль, спазм жевательных мышц и их болезненность, боли в ушах, шее, плечах и спине.
При обнаружении симптомов проводят дополнительное обследование. Оно включает рентгенологическое исследование височно-нижнечелюстного сустава для исключения его патологии (артритов и артрозов), при необходимости – компьютерную томографию (КТ).
Рентгенологическое исследование, позволяющее оценить структуру височно-челюстного сустава и выявить сопутствующую патологию.
Читайте также:

