Как называется утюги для сердца
Обновлено: 16.05.2024
Человек лежит на операционном столе в больнице. Доктор трет электроды (“утюжки”) друг о друга, выкрикивает “Разряд!”, после чего плотно прижимает их к телу своего пациента.
Вы видели подобные кадры во множестве фильмов или телевизионных сериалах, человека возвращают к жизни, с помощью воздействия электрического разряда. И несмотря на то, что все видели подобное в кино, я готов поспорить, что 70% людей не знают, как же на самом деле работает этот аппарат.
Многие скажут, что дефибриллятор просто запускает сердце человека (которое остановилось из-за повреждений или травмы), тем самым возвращая его к жизни. Именно такое представление сформировала популярная культура. Но у меня есть для вас новость. Устройства, называемые дефибрилляторами, делают совершенно другое!
Что такое дефибриллятор?
Сердце человека сокращается и качает кровь в артерии, благодаря небольшим электрическим импульсам проходящем сквозь его ткани. Вы когда-нибудь видели результаты электрокардиограммы (ЭКГ)? По сути, это измерение значений импульсов проходящих в сердце.
Итак, когда эти импульсы возникают не регулярно, то и сердце сокращается не регулярно. Из-за этого сердечный ритм становится неравномерным. Именно в этом случае необходимо провести дефибрилляцию.
Другими словами, дефибрилляция - это лечение состояния, при котором сердцебиение становится нерегулярным (слишком быстрым или замедленным), что становится опасным для жизни человека. Два состояния, при которых необходима дефибрилляция, - вентрикулярная фибрилляция (ВФ) и вентрикулярная тахикардия (ВТ).
ЭКГ при вентрикулярной фибрилляции - состояние при котором сердце сокращается с большой частотой, и не успевает качать кровь, связано с хаотичным сокращением желудочков сердца. (Фото: Jer5150/Wikimedia Commons)
ЭКГ при вентрикулярной фибрилляции - состояние при котором сердце сокращается с большой частотой, и не успевает качать кровь, связано с хаотичным сокращением желудочков сердца. (Фото: Jer5150/Wikimedia Commons)
Дефибрилляция производится с помощью устройства, которое называется дефибриллятором.
Дефибриллятор
Дефибриллятор - это прибор, который воздействует на сердце электроимпульсами определенной величины (в медицине это называют электроимпульсной терапией). Он используется, когда сердечный ритм пациента неравномерен.
Когда у человека происходит сердечный приступ, то с его сердцем может происходить следующее: усиление сердечного ритма (тахикардия), хаотическая электрическая активность предсердий, при которой сердце не может сокращаться (фибрилляция), или исчезновение биоэлектрической активности сердца (асистолия). Во всех этих случаях использование дефибриллятора может помочь пациенту.
Автоматический переносной дефибриллятор. Электроды подключены. Эта модель полуавтоматическая, в ней есть кнопка запуска. (Фото: Creative Common Attribution 3.0 Unported/ Wikimedia Commons)
Автоматический переносной дефибриллятор. Электроды подключены. Эта модель полуавтоматическая, в ней есть кнопка запуска. (Фото: Creative Common Attribution 3.0 Unported/ Wikimedia Commons)
Как дефибриллятор работает?
Когда “утюжки” или наклеиваемые электроды соприкасаются с телом человека, то они пропускают кратковременные электрические импульсы, которые синхронизируют возбуждение отдельных мышечных волокон, и тем самым восстанавливают правильный ритм сокращений. Проще говоря, несмотря на всеобщую веру в то, что дефибриллятор перезапускает сердце, на самом деле он его целиком останавливает.
Существует несколько типов дефибрилляторов: переносной дефибриллятор с ручным управлением (им могут пользоваться только профессионалы), стационарный дефибриллятор с ручным управлением (используется в крупных медицинских учреждениях), переносные автоматические дефибрилляторы (именно такие мы чаще всего видим в фильмах, ими могут пользоваться непрофессионалы), а также имплантируемые дефибрилляторы.
Любой тип дефибрилляторов содержит пару “утюжков” или наклеиваемых электродов, которые должны располагаться на теле пациента в определенном положении, чтобы пропустить ток через его сердце.
Положение электродов в процессе дефибрилляции/кардиоверсии, Положение сердца, потоки энергии во время разряда (Фото: PhilippN/Wikimedia Commons)
Положение электродов в процессе дефибрилляции/кардиоверсии, Положение сердца, потоки энергии во время разряда (Фото: PhilippN/Wikimedia Commons)
Итак, дефибриллятор не возвращает человека к жизни, запустив его сердце. Напротив, он останавливает его работу. Когда сердце снова начинает биться, то сердечный ритм восстанавливается, и если он в пределах нормы, то значит все идет хорошо.
Почему доктора говорят “Разряд!” перед тем, как использовать дефибриллятор?
Каждый раз перед тем как дотронуться электродами до тела пациента и пустить заряд, доктора громко говорят “Разряд!”. Зачем?
При использование дефибриллятора через тело пациента пропускают электрический ток. Поэтому если кто-то прикасается или иначе контактирует с телом пациента, то при разряде, ток пройдет и через этого человека. Именно за этим доктора громко предупреждают, что сейчас будет “Разряд!”, чтобы все очистили пространство и не получили удар током.
Читать далее:
Подпишитесь на канал и поставьте лайк 👍 , перед тем как читать следующий материал.
Мерцательная аритмия (МА) – самое распространённое нарушение ритма. Регистрируется повсеместно и встречается практически во всех возрастных группах, но частота ее возникновения увеличивается с каждым десятилетием жизни.
При своевременном обращении к врачу, правильно подобранном лечении и выполнении пациентом всех назначений доктора прогноз при данном заболевании достаточно благоприятный и качество жизни больного значительно не страдает.
Это касается пациентов всех возрастных групп, в том числе и пожилых.
Эти аритмические очаги могут быть достаточно мелкими и множественными и тогда эту форму МА называют фибрилляцией предсердий (от латинского fibrillatio-мелкие сокращения, дрожь).
При более крупных и организованных очагах аритмии говорят о трепетании предсердий (напоминает трепет крыла птицы или бабочки). Фибрилляция предсердий - всегда хаотичные и абсолютно аритмичные сокращения сердца.
Трепетание же предсердий может быть как правильной, так и неправильной формы. В первом случае ритм правильный, а во втором – такой же хаотичный, как при фибрилляции предсердий.
Различить эти формы МА можно лишь по ЭКГ. Однако методы диагностики и лечения, а также профилактики этих форм заболевания едины. Хотя при трепетании предсердий отмечается больший эффект от хирургических методов лечения.
Как и любое заболевание, МА имеет свои особенности течения. Начинается она, как правило, с внезапно развившегося эпизода (пароксизма), который может завершиться так же внезапно, как и начался.
При этом восстановление нормального (синусового) ритма может происходить как спонтанно (самостоятельно), так и с помощью специальных лекарств - антиаритмических средств.


В любом случае, жить с этой аритмией можно, нужно лишь освоить основные принципы управления ею. Однако, следует понимать, что вылечить это заболевание раз и навсегда практически невозможно, как и многие другие болезни (бронхиальная астма, сахарный диабет, гипертоническая болезнь, ишемическая болезнь сердца и т.д.) - можно лишь сосуществовать с МА, контролировать ее симптомы и проводить профилактику развития осложнений. Особую когорту составляют пациенты с частыми рецидивами МА. В этом случае речь идет либо о неправильном лечении (пациент не принимает препараты, либо принимает их в недостаточной дозе, и проблема может быть решена с помощью врача – аритмолога). Однако, в ряде случаев учащение пароксизмов ФП – это естественное течение заболевания, свидетельствующее о том, что скоро пароксизмальная форма МА перейдет в постоянную. Это процесс может быть прерван с помощью хирургических методов лечения.
Мерцательную аритмию принято подразделять на следующие формы:
1.По механизмам развития;
A. фибриляция предсердий
Б. трепетание предсердий:
- правильная форма
- неправильная форма
- тахисистолическая (ЧСС 90-100 в минуту и выше)
- брадисистолическая (ЧСС 60 в минуту и ниже)
- нормосистолическая (ЧСС 60-80 в минуту)
- пароксизмальная (возникающая периодически, каждый такой пароксизм (эпизод аритмии) длится не более 7 дней и нередко проходит самостоятельно, иногда требует приема специальных лекарств для восстановления ритма)
- персистирующая (длится более 7 дней и требует активного восстановления ритма)
- перманентная (длится более года и может быть предпринята попытка восстановления ритма)
- постоянная (длится более года, восстановление ритма не показано в силу его неэффективности)
Естественно, все эти формы сочетаются между собой. Например, в диагнозе может быть указана пароксизмальная тахисистолическая форма фибрилляции предсердий, учащение пароксизмов.
Основными причинами развития МА являются:
- гипертоническая болезнь
- пороки сердца
- перенесённые инфаркты
- перенесенные миокардиты (воспалительные заболевания сердца)
- токсическая (алкогольная) кардиомиопатия
- бронхиальная астма
- хроническая обструктивная болезнь лёгких
- пневмония
- язвенная болезнь
- эрозивный гастродуоденит
- НР-инфекция (хеликобактерный гастродуоденит)
- желчнокаменная болезнь
- хронический панкреатит
- воспалительные заболевания кишечника
- заболевания щитовидной железы (тиреотоксикоз)
- сахарный диабет
5.инфекции (ОРВИ, грипп, сепсис)
6.вредные привычки:
- злоупотребление алкоголем
- применения наркотиков
- интенсивное курение
7.нарушение режима труда и отдыха (работа без выходных и отпусков, частые командировки)
8.обострение любой сопутствующей патологии
9.онкологические заболевания, особенно после курсов лучевой и химиотерапии
10.сочетание факторов
В случае обнаружения МА пациент должен незамедлительно обратиться к аритмологу, либо кардиологу. Ему будет предложено амбулаторное обследование или, при необходимости, госпитализация.
Оптимальным считается срок обращения за медицинской помощью в течение 48 часов с момента развития МА, так как в этом случае можно максимально быстро, эффективно и безопасно восстановить ритм.
В последнем случае искусственное восстановление синусового ритма с помощью лекарств называют медикаментозной кардиоверсией. В случае, когда ритм сердца восстанавливают с помощью электрического тока (дефибриллятором), говорят об электрической кардиоверсии
Так или иначе, любая форма этого заболевания нуждается в лечении. Мировым кардиологическим сообществом давно разработана стратегия ведения таких пациентов и обозначены основные цели лечения больных с мерцательной аритмией.
К ним относятся:
1. Контроль ритма /контроль частоты пульса
Если же нарушение ритма беспокоит более чем один-два раза в год, необходим постоянный прием антиаритмичеких средств.
В качестве антиаритмических средств на сегодняшний день используются:
- бета-блокаторы (метопролол, бисопролол, карведилол)
- пропафенон
- амиодарон
- сотагексал
- аллапинин
- дигоксин
- комбинация лекарственных средств
2.Профилактика осложнений:
профилактика инсульта и тромбоэмболий
При МА нет единого, скоординированного выброса крови сердцем, часть крови застаивается в его камерах и, в виде тромбов, может поступать в сосуды. Чаще всего страдают сосуды головного мозга и развивается инсульт.
С целью его профилактики назначаются препараты, влияющие на свертывание крови -варфарин, ривароксабан, дабигатран, апиксабан, которые надежно (более чем на 90%) защищают от инсульта.
Во время приема этих препаратов пациент должен следить за наличием кровотечений и раз в квартал контролировать общий анализ крови и креатинин. (при приеме ривароксабана, дабигатрана и апиксабана)., либо не реже раза в месяц исследовать МНО (международное нормализованное отношение) при приеме варфарина. Это необходимо для того, чтобы правильно рассчитать дозу препарата и следить за его безопасностью.
Ацетилсалициловая кислота (аспирин, кардиомагнил, тромбоасс) для профилактики тромбоэмболий рутинно не используется, так как степень защиты от венозного тромбоза при ее применении составляет всего 25%.
профилактика развития сердечной недостаточности
Сердечная недостаточность (СН) – осложнение многих заболеваний сердца, в том числе и МА. Это состояние обусловлено отсутствием полноценной насосной функции сердца, вследствие чего жидкая часть крови застаивается в тканях и органах, что проявляется одышкой и отёками.
С целью профилактики и лечения СН применяются ингибиторы АПФ (эналаприл, лизиноприл, периндоприл и др.), верошпирон(эплеренон), мочегонные (торасемид, фуросемид, гипотиазид).
3.Хирургическое лечение применяется в случае отсутствия эффекта от медикаментозных средств и проводится в специализированных кардиохирургических клиниках.
Виды хирургического лечения МА:
- имплантация электрокардиостимулятора при брадиформе МА
- радиочастотная аблация устьев лёгочных вен и других аритмогенных зон
- при пароксизмальной тахиформе фибрилляции и трепетания предсердий
После хирургического лечения с целью профилактики рецидивов аритмии пациентам назначается плановая антиаритмическая терапия.
Пациенту с МА следует беречься простудных заболеваний, вести здоровый образ жизни, избавиться от вредных привычек и избегать факторов, приводящих к ее развитию, а также неукоснительно соблюдать все рекомендации своего лечащего врача. Доктор поможет подобрать индивидуальную схему лечения и порекомендует, что делать при развитии рецидива аритмии, а также своевременно направит к кардиохирургу - аритмологу при наличии показаний.
Важно понимать, что подбор антиаритмической терапии занимает определенное время, требует повторных осмотров врача и ряда исследований в динамике ( общеклинические анализы, исследование уровня гормонов щитовидной железы, УЗИ сердца и холтеровское мониторирование ЭКГ, регистрацию электрокардиограммы) и к этом следует отнестись с пониманием. В ряде случаев требуется замена одного лекарственного препарата на другой.
Жизнь с мерцательной аритмией – процесс непростой и очень важно, чтобы пациент чувствовал поддержку и помощь доктора. Мы рады помочь Вам в этом и готовы предложить программы диспансерного наблюдения кардиолога, аритмолога и кардиохирурга в нашей клинике.
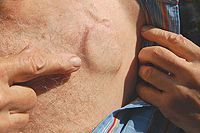
В норме сердце сокращается ритмично, подчиняясь импульсам собственного водителя ритма. Но порой естественный водитель ритма перестает работать исправно, пульс урежается, кровоснабжение головного мозга и других жизненно важных органов оказывается под угрозой.
В таких случаях кардиологи вживляют больному искусственный водитель ритма – электрокардиостимулятор (ЭКС), в обиходе называемый кардиостимулятором.
Показания к установке и виды ЭКС

Кардиостимулятор
Установка кардиостимулятора может быть рекомендована больным с медленным пульсом, особенно если подобные нарушения ритма сопровождаются появлением головокружения, предобморочных или обморочных состояний. Кардиостимуляторы могут быть частотно-адаптивными, которые позволяют учащать сердцебиения при физических нагрузках, или без частотной адаптации.
Трехкамерные кардиостимуляторы, кроме выполнения функции водителя ритма, могут быть незаменимы для лечения сердечной недостаточности, позволяя желудочкам синхронно сокращаться и увеличивать силу сокращений. Такие кардиостимуляторы еще называются ресинхронизаторами.
А некоторые ЭКС с функцией кардиовертора могут подавлять опасные для жизни нарушения ритма сердца — желудочковую тахикардию и фибрилляцию желудочков. Подобные кардиоверторы-дефибрилляторы используются для профилактики внезапной сердечной смерти.
- Первичная консультация - 3 000
- Повторная консультация - 2 000
Следует отметить, что показания к установке ЭКС определяет только врач, кардиолог-аритмолог. Только он может правильно выставить показания и выбрать оптимальный для каждого конкретного случая ЭКС, ресинхронизатор или кардивертор.
Установка кардиостимулятора рекомендована при наличии:
- Синдрома слабости синусного узла.
- Аритмии со снижением или повышением скорости сердцебиения.
- Внутрисердечных блокад.
- Синоатриальной блокады.
- Синдрома удлиненного интервала QT.
- Желудочковых тахикардий.
- Фибрилляции желудочков.
Не рекомендуется применение кардиостимулятора при следующих противопоказаниях:
-
ЖКТ.
- Воспалительные процессы в желудочно-кишечном тракте.
- Сильные неврологические и психологические заболевания.
При этом установка возможна даже в пожилом возрасте (ограничения отсутствуют).
Разновидности кардиостимуляторов
Существуют имплантируемые дефибрилляторы-кардиовертеры и стандартные кардиостимуляторы. Первые задают правильный ритм и устраняют аритмию, а вторые влияют исключительно на сердечный ритм. Применение электрических кардиостимуляторов целесообразно при брадиаритмии. Если дополнительно наблюдается тахиаритмия и есть высокая вероятность фибрилляции желудочков, то выбирается модель с кардиоверсией и дефибрилляцией.
Проводится дополнительное разделение моделей с учетом области воздействия (однокамерные, двухкамерные, трехкамерные). Поэтому фиксация проводится на одном или двух желудочках, а также к одному предсердию в зависимости от модели.
Что нужно для предварительной диагностики?
-
в 12 отведениях;
- Эхо-КГ;
- Холтеровское мониторирование ЭКГ в течение 1-2 (иногда и более) суток;
- Стресс-ЭКГ. или рентген органов грудной клетки. сердца. .
- Допплерография.
- Эндокардиальное электрофизиологическое исследование. ; для определения показаний к операции и выбора типа кардиостимулятора; .
Как выполняется установка кардиостимулятора в клинике ЦЭЛТ?
Кардиостимулятор представляет собою небольшое устройство, которое помещают в подкожную клетчатку грудной клетки, под большую грудную мышцу.
Пациент с установленным ЭКС
Операция не предполагает общего наркоза. Пациенту вводится препарат, который обладает успокаивающим действием. Область грудной клетки, где будет размещен ЭКС, обезболивают. Делая небольшой кожный разрез параллельно ключице, имплантируют кардиостимулятор. От ЭКС в полость сердца через крупные вены проводят специальные тонкие электроды, по которым кардиостимулятор посылает импульсы, помогающие сердцу поддерживать нормальный ритм. По медицинским показаниям может быть имплантирован однокамерный кардиостимулятор, который стимулирует только правый желудочек, двухкамерный кардиостимулятор, последовательно стимулирующий предсердия и желудочек, или трехкамерный кардиостимулятор, передающий импульсы на предсердие, правый и левый желудочки.
Длительность вмешательства по имплантации однокамерного кардиостимулятора около 30 минут, двух- или трехкамерного — от 60 до 150 минут.
Пациент остается в больнице под наблюдением в течение от 1 до 3 дней. Перед тем, как пациент отправится домой, врач проводит программирование прибора. После установки кардиостимулятора рекомендуется избегать физических нагрузок в течение месяца.
Послеоперационный период
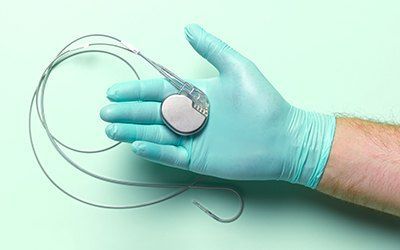
Восстановление после установки кардиостимулятора занимает не менее месяца (оформляется больничный). Сроки увеличиваются, если установку выполнили после перенесенного инфаркта. В стационаре восстановление займет не более 10 дней. В этот период специалисты будут следить за самочувствием пациента и общим состоянием, так как возможны следующие осложнения:
- Тромбоэмболия.
- Внутренние кровотечения.
- Гематомы и отечность.
- Инфицирование и рост температуры тела.
- Болевой синдром.
Шанс появления перечисленных осложнений не выше 7%. Дополнительно в стационаре пациент употребляет ацетилсалициловую кислоту и обезболивающие средства. Это нужно для устранения болевого синдрома и снижения риска тромбообразования.
Осложнения в дальнейшей перспективе
Вероятность появления осложнений не выше 5%. Встречаются следующие патологии спустя несколько месяцев после установки:
- Смещение кардиостимулятора.
- Отечность рук в зоне генератора импульсов.
- Дискомфорт из-за проникновения электрических импульсов в грудь и диафрагму.
- Значительное снижение выносливости при физических нагрузках.
- Воспаление сердечной мышцы.
Прогноз: срок службы, эффективность
Кардиостимулятор служит более 10 лет. Гарантия на устройство длится не более 5 лет. Требуется полная замена после разряда батареи или поломки (восстановление занимает слишком много времени). Если после поломки электроды, подключенные к сердечной мышце, отлично сохраняются, то выполняется замена только генератора электрических импульсов. Можно провести замену устройства на 100% бесплатно, если в течение гарантийного срока оно сломалось из-за производственного брака.
Эффективность электрических кардиостимуляторов очень высокая и составляет 80-100% случаев в зависимости от патологии.
Сколько стоит установка кардиостимулятора в Москве?
Стоимость установки ЭКС в многопрофильной клинике ЦЭЛТ 60-125 тысяч рублей.
Стоимость кардиостимулятора — 150-800 тысяч рублей (зависит от типа устройства).

Электрокардиостимулятор (ЭКС) – это электронное устройство, которое имплантируется в тело человека для регулирования сердечного ритма. Он состоит из батареи и электронной схемы (миникомпьютера), заключенных в герметичный титановый корпус. Его размер достаточно небольшой, объем менее 13 см 3 (почти в 2 раза меньше спичечной коробки), а вес не превышает 25 граммов (три десятирублевые монеты). К стимулятору подсоединяются электроды – провода, которые имплантируются в сердце. Через эти электроды кардиостимулятор посылает электрические импульсы к сердцу и получает информацию о сокращении сердечной мышцы – миокарда.
Электроды кардиостимулятора имплантируются в правое предсердие и правый желудочек. Предсердный электрод стимулирует оба предсердия, желудочковый – оба желудочка. Сам ЭКС подшивается под большую грудную мышцу, обычно под левой ключицей. Операция проводится под рентген-контролем. Обычно длится не более 1 часа. Уже через 1-2 суток после операции больной может быть выписан домой.


В зависимости от количества электродов и стимулируемых камер ЭКС бывают однокамерные (стимулируют только желудочки) и двухкамерные (стимулируют предсердия и желудочки). Наиболее физиологической является двухкамерная стимуляция, при этом предсердия и желудочки работают синхронно, обеспечивая наилучшую работу сердца. Однако, если у больного постоянная форма фибрилляции предсердий, показана однокамерная стимуляция. В некоторых случаях при тяжелых формах заболевания используются раздельная стимуляция желудочков.
Кардиостимулятор – это миникомпьютер, который постоянно контролирует работу сердца, анализирует его сокращения и, при необходимости, подает сердцу стимулы, тем самым обеспечивает наиболее правильное и физиологическое сокращение сердца. ЭКС собирает данные о работе сердца за продолжительный период времени (месяцы и даже годы) и в соответствии с собранными данным корректирует свою работу.
При амбулаторном наблюдении врач оценивает работу ЭКС, проверяет его настройки и режимы, а также работу сердце, какие аритмии были в течении нескольких месяцев или лет. Можно даже посмотреть электрограмму за определенный период времени, за определенную дату. На основании этих данных выставляются оптимальные настройки кардиостимулятора и подбирается соответствующая лекарственная терапия, наилучшим образом подходящие для Вашего организма.
Современные стимуляторы нового поколения являются полностью автоматическими на цифровой платформе и могут не только купировать брадикардию (редкий пульс) и предотвращают остановку сердца, но и предупреждают развитие тахикардий (частый пульс). Существуют различные алгоритмы детекции и терапии тахикардии, мониторинга хронической сердечной недостаточности и так далее.

К сожалению, на сегодняшний день не все модели кардиостимуляторов обладают вышеописанными функциями. Набольших успехов в производстве кардиостимуляторов добилась американская компания Medtronic, разработав множество параметров мониторинга сердечного ритма и режимов стимуляции сердца, а также алгоритмы сохранения собственной проводимости сердце, которые не имеют аналогов в мире. Срок службы таких устройств составляет около 10 лет и более.
Одной из проблем, с которой сталкиваются пациенты после имплантации ЭКС – это невозможность проведения магнитно-резонансной томографии (МРТ). Однако, компания Medtronic решила и эту проблему, выпустив МРТ - совместимые стимуляторы и электроды. Это значит, что больным после имплантации такого устройства можно делать МРТ любой части тела. Но не следует забывать, что далеко не все ЭКС обладают данной функцией. МРТ-совместимые устройства помечены маркером MR или MRI. Обязательно уточняйте наличие данной функции у Вашего врача.
После имплантации современных ЭКС нового поколения особых ограничений не существует. Пациент может уже через несколько дней вернуться к обычному образу жизни, пользоваться всеми бытовыми приборами, телефоном, ходить в магазины, заниматься спортом, летать на самолетах и так далее. Тем не менее, всегда предупреждайте врача о том, что у Вас имплантирован кардиостимулятор, особенно, если планируется оперативное лечение.
Читайте также:

