Почему в холодильнике высокая температура причины
Обновлено: 03.05.2024
Современный образ жизни с его спешкой и обилием нездоровой пищи зачастую является одной из главных причин наших болезней. Согласно данным Минздрава, заболеваниями органов пищеварения страдают около 50-60% взрослого населения 1 .
Симптомы расстройства желудочно-кишечного тракта (ЖКТ) знакомы многим: тяжесть после еды, дискомфорт в животе, диарея, тошнота и проблемы со стулом.
Болезни ЖКТ могут привести к крайне неприятным последствиям, таким, как общее обезвоживание организма, влияющее на работу головного мозга, интоксикация всего организма или злокачественные новообразования пищеварительной системы. И, конечно, любое хроническое заболевание без должного лечения грозит болезнями других органов, ведь человеческий организм – сложная природная система, в которой все элементы связаны между собой.
Причины заболеваний желудочно-кишечного тракта
Причины заболеваний ЖКТ разнообразны. Все болезни органов пищеварения можно условно разделить на две группы: инфекционные и неинфекционные.
Возможны следующие причины инфекционных заболеваний ЖКТ 2 :
- бактериальное инфицирование;
- паразитарные инфекции;
- вирусные и грибковые поражения.

В отличие от инфекционных болезней ЖКТ, которые, как правило, начинаются остро и имеют выраженные признаки, неинфекционная группа характеризуется сглаженными симптомами (за исключением острой хирургической патологии).
Болезни могут быть хроническими, протекать с обострениями и ремиссиями. К развитию неинфекционных заболеваний ЖКТ могут привести: 2
- неправильный режим питания;
- малоподвижный образ жизни, что нарушает физиологическую перистальтику тонкого и толстого кишечника;
- заболевания эндокринной системы;
- неблагоприятное воздействие внешних экологических и производственных условий жизнедеятельности;
- хронические стрессовые ситуации и депрессии, которые резко снижают уровень защитных свойств организма;
- генетическая предрасположенность и врожденные аномалии развития органов ЖКТ.
Симптомы заболеваний желудочно-кишечного тракта
Признаки заболеваний ЖКТ зависят от вида заболевания и причины его возникновения. Одним из основных симптомов, который ярче всего сигнализирует о наличии болезней ЖКТ, является болевой синдром.
Место локализации боли может свидетельствовать о следующих проблемах 2 :
- тяжесть после еды или дискомфорт в животе могут быть связаны с нехваткой пищеварительных ферментов в кишечнике;
- боль в верхней трети живота может быть связана с воспалением стенок желудка, кишечника и нижнего отдела пищевода или появляться при язвенном поражении желудка и двенадцатиперстной кишки. Дополнительным симптомом этих заболеваний являются тошнота и рвота;
- боль в правом подреберье нередко сигнализирует о воспалении желчного пузыря - холецистите;
- боль в левом подреберье может быть признаком гастрита и других воспалительных болезней ЖКТ. Если боль сильная и носит опоясывающий характер, то при обследовании врач обращает особое внимание на состояние поджелудочной железы;
- болевой синдром в нижней части живота может быть признаком аппендицита и кишечных инфекций.
Большинство болезней ЖКТ не ограничивается только болью в животе. Человека также могут беспокоить 2 :
-
. В хронической форме может указывать на гепатит, холецистит, панкреатит и колит;
- Запор. Запором гастроэнтерологи называют стул реже чем 3 раза в неделю. Этот симптом часто сопровождает дисбактериоз, синдром раздраженного кишечника;
- Метеоризм. Чрезмерное скопление газов в кишечнике и желудке может быть связано с колитом, панкреатитом и дисбактериозом;
- Тошнота и рвота;
- Частые приступы изжоги, которые вызваны гастроэзофагеальным рефлюксом или гастритом с повышенной кислотностью.
Диагностика заболеваний желудочно-кишечного тракта
Точная диагностика – основа будущего эффективного лечения болезней ЖКТ. Не зная точную причину неприятных симптомов, нельзя подобрать правильную программу лечения. Вовремя проведенная диагностика может предотвратить развитие серьезных заболеваний и осложнений.
Диагностика болезней ЖКТ может включать 2 :
- Общий осмотр у врача. Прощупывание, прослушивание внутренних органов, визуальная оценка состояния кожи и слизистых позволят врачу получить основную информацию о состоянии органов, их размере и местоположении;
- Лабораторный анализ крови, мочи и кала;
- Для определения уровня активности поджелудочной железы (которая отвечает за производство пищеварительных ферментов) проводят анализ на эластазу-1;
- Гастроскопия и колоноскопия. Визуальный осмотр внутренней стенки пищевода, желудка и кишечника позволяет тщательно исследовать состояние слизистой оболочки ЖКТ;
- УЗИ (ультразвуковое исследование) – один из наиболее распространенных способов диагностики заболеваний, во время которого специалист на экране монитора в режиме реального времени обследует строение органов ЖКТ;
- Рентгенография. С помощью специального контрастного вещества врач может выявить на рентгенологическом снимке все изменения или нарушения структуры желудка и кишечника;
- Компьютерная томография и магнитно-резонансная томография – послойное сканирование, которое формирует 3D изображение исследуемого органа. Это очень эффективный инструмент диагностики, но иногда общих анализов и осмотра бывает достаточно для того, чтобы установить диагноз;
- Биопсия. Гистологический анализ небольшого участка патологической ткани осуществляется при возникновении подозрения на злокачественное новообразование.
Лечение заболеваний желудочно-кишечного тракта
Тактика лечения заболеваний ЖКТ определяется индивидуально и зависит от общего состояния человека, характера болезни и стадии развития. Чаще всего заболевания желудочно-кишечного тракта лечат консервативным способом, то есть без хирургического вмешательства.
В зависимости от природы заболевания – инфекционное или неинфекционное поражение – могут применяться следующие группы препаратов 2 :
- антибактериальные средства, рекомендуемые, например, при язве желудка, гастрите, кишечной инфекции;
- препараты, стимулирующие восстановление поврежденной слизистой оболочки ЖКТ;
- противодиарейные препараты;
- ферментные препараты для восполнения нехватки собственных пищеварительных ферментов;
- антациды или ингибиторы протонной помпы, которые уменьшают кислотность желудка;
- адсорбентные препараты;
- слабительные препараты.
Важным элементом лечения заболеваний ЖКТ является диета. При нарушениях в работе органов пищеварения очень важно придерживаться принципов здорового образа жизни (ЗОЖ).
Питание должно быть дробным, до 5-6 раз в день с небольшими перерывами. Необходимо полностью отказаться от ресторанов быстрого питания, жирной, жареной и острой пищи, газированных напитков – словом, всего, что может раздражать слизистые пищеварительных органов. Пища должны быть максимально щадящей. Основу рациона при болезнях ЖКТ должны составлять следующие блюда: 2
- каши на воде;
- супы на нежирных рыбных и мясных бульонах;
- омлеты;
- кисломолочные продукты;
- нежирное мясо, приготовленное на пару, отварное или запечённое.
Следует свести к минимуму продукты, содержащие грубую клетчатку и провоцирующие излишнее газообразование: бобовые, капусту, редис, кукурузу. Исключены также консервы, соусы, специи и приправы.
Профилактика заболеваний желудочно-кишечного тракта
Предотвратить развитие заболеваний ЖКТ не так уж и сложно. Достаточно придерживаться простых принципов здорового образа жизни. Вот несколько правил, на которые стоит ориентироваться в профилактике заболеваний ЖКТ: 2
- позаботьтесь о правильном и сбалансированном питании;
- предпочтите свежие овощи и фрукты консервам, фастфуду и высококалорийной пище;
- откажитесь от курения и злоупотребления крепкими алкогольными напитками;
- регулярно занимайтесь физкультурой и придерживайтесь активного образа жизни;
- проходите периодические профилактические осмотры;
- при обнаружении первых симптомов нарушений пищеварительной системы сразу обращайтесь к врачу.
Препарат Креон® при заболеваниях желудочно-кишечного тракта
Некоторые поражения ЖКТ сопровождается расстройством пищеварения и дефицитом ферментов, который приводит к неприятным симптомам – дискомфорт, тяжести в животе, метеоризму, диарее. При заболеваниях желудочно-кишечного тракта препарат Креон ® восстанавливает дефицит ферментов поджелудочной железы. Активное вещество препарата – натуральный панкреатин, заключенный в множестве минимикросфер, которые помещены в желатиновую капсулу. Капсула быстро растворяется в желудке, а минимикросферы перемешиваются с пищей, облегчая процесс пищеварения и способствуя усвоению питательных веществ 3 .
Маленький размер частиц помогает препарату обработать большее количество съеденного в отличие, например, от таблетированных средств 4 . Кроме того, научно доказано, что размер частиц определяет эффективность ферментного препарата 5 . В соответствии с современными мировыми и российскими научными работами размер частиц препарата не должен превышать 2-х мм 5,6 .
Таблетированные препараты представляют собой цельную форму, ее нельзя делить, поскольку это может нарушить защитную оболочку, и действующее вещество попросту погибнет в желудке.
Креон ® подходит не только для лечения диагностированных заболеваний. Креон ® 10000 также имеет показание для применения при погрешностях в питании, при употреблении жирной пищи, если возникают такие симптомы как тяжесть после еды, дискомфорт в животе, вздутие или бурление 3 . Как правило, для снятия симптомов достаточно 1 капсулы на прием. При этом важно отметить, что организм не перестает сам переваривать пищу 7 , поскольку Креон ® лишь дополняет собственную работу организма. В связи с этим препарат можно применять каждый раз при появлении симптомов. Более того в инструкции по медицинскому применению также отмечено, что препарат важно принимать во время каждого приема пищи или сразу после 3 . Это объясняется исключительно физиологией: в организме ферменты вырабатываются каждый раз во время еды.
Подробнее о препарате Креон ® 25 000 можно узнать здесь.
читайте также
Креон ® или другие капсулы?
Креон ® для детей
Креон ® 10000
Преимущества Креон ®
ВАМ МОЖЕТ БЫТЬ ИНТЕРЕСНО
Ощущение переполненного желудка: как с ним бороться?
Что такое панкреатин и в чём его секрет?
Информация, представленная на сайте, предназначена для просмотра только совершеннолетними лицами.
Информация, представленная на сайте, предназначена для просмотра только совершеннолетними лицами.
Материал разработан при поддержке компании ООО "Эбботт Лэбораториз" в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Высокая температура - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Повышение температуры служит защитной реакцией организма и может происходить под влиянием разных факторов. Обязательно следует разделять такие состояния, как гипертермия (перегревание) и лихорадка, которая тоже сопровождается повышением температуры тела, однако ее механизм отличается от перегревания и требует иных мер воздействия на организм.
Лихорадку запускают внешние (или экзогенные) пирогены – чужеродные для организма вещества, попавшие в кровь. К ним относятся инфекционные пирогены: токсины вирусов и продукты метаболизма микроорганизмов. Также в группу первичных входят неинфекционные пирогены: определенные липиды, белки и белоксодержащие вещества, поступающие в организм из внешней среды или возникающие в организме при воспалительных процессах, аллергических реакциях или распаде опухолевых тканей. Первичные пирогены, взаимодействуя с клетками иммунной системы, инициируют выработку внутренних, или эндогенных (вторичных) пирогенов – цитокинов. Именно они, воздействуя на центр терморегуляции в мозге, вызывают повышение температуры тела.
Скорость подъема температуры зависит от концентрации пирогенов в крови и может служить диагностическим признаком.
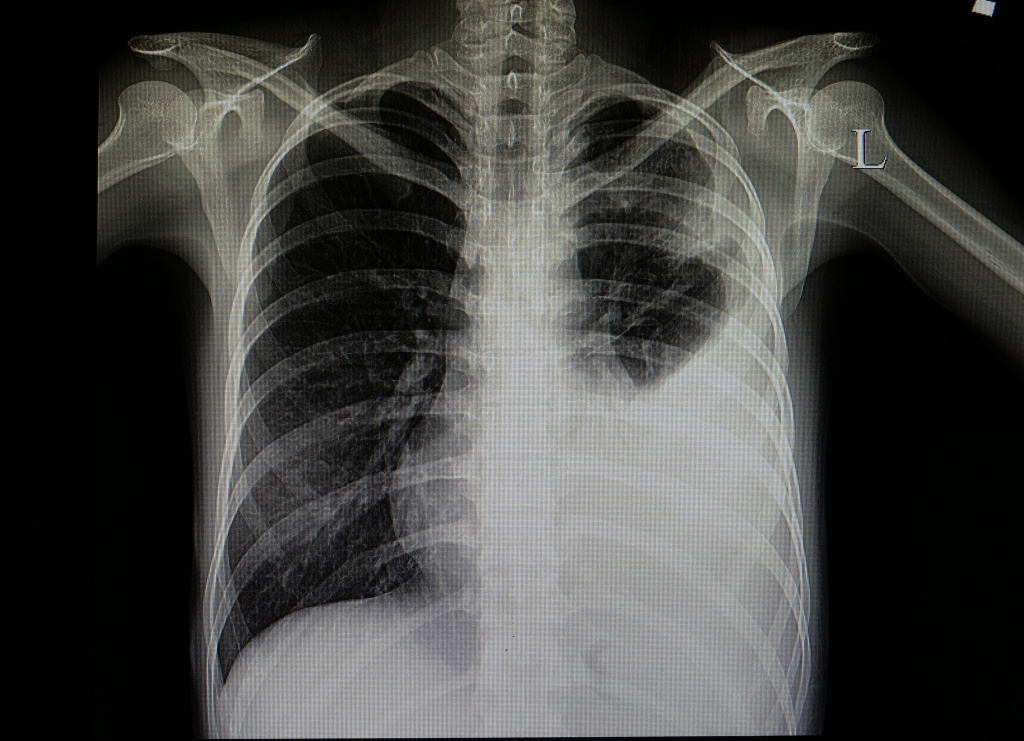
а также возможно при попадании в кровь чужеродного белка (например, при переливании компонентов крови). В этом случае возникает сильный озноб, отмечается похолодание кожных покровов, что обусловлено спазмом поверхностных кровеносных сосудов.
Медленное повышение температуры характерно для аденовирусной инфекции, брюшного тифа, бруцеллеза. В этих случаях выраженный озноб может отсутствовать, а первыми ощущениями заболевания будут жар, сухость глаз, головная боль, недомогание. Возможно побледнение кожных покровов, похолодание стоп и ладоней.
В первую очередь необходимо согреть больного, укутав его одеялом. Хороший эффект дает грелка, приложенная к ногам и рукам.
Лихорадка – это защитно-приспособительная реакция организма, возникающая в ответ на действие пирогенов.
При температуре 37,5-38° C организм активно борется с инфекцией. Однако каждый человек по-разному реагирует на повышенную температуру. Поэтому принимая решение о медикаментозном снижении температуры, следует ориентироваться на самочувствие и сопутствующие симптомы. Особенно это касается детей. Условно пороговой температурой, при которой необходимо усилить наблюдение за состоянием здоровья и внешними проявлениями, считается температура от 38° C и выше.
Период сохранения температуры на высоком уровне зависит от инфекционного агента, состояния иммунитета и проводимого лечения.
В обычных случаях это время может варьировать от одного до пяти дней, но при тяжелом течении болезни растягиваться на несколько недель.
Колебания температуры у лихорадящего больного имеют определенный ритм: максимальные значения отмечаются в 5-6 часов вечера, минимальные – около 4-5 часов утра и вариабельность. При воспалении легких, например, температура может долго держаться на высоком уровне. Для бронхита, туберкулеза легких характерны значительные суточные колебания температуры (1-2° C). Очень опасна так называемая изнуряющая лихорадка, которая характеризуется резкими скачками температуры (с быстрым подъемом и снижением), иногда повторяющимися два или три раза в течение суток. Встречается такая лихорадка при сепсисе, наличии каверн при туберкулезе легких и распаде легочной ткани.
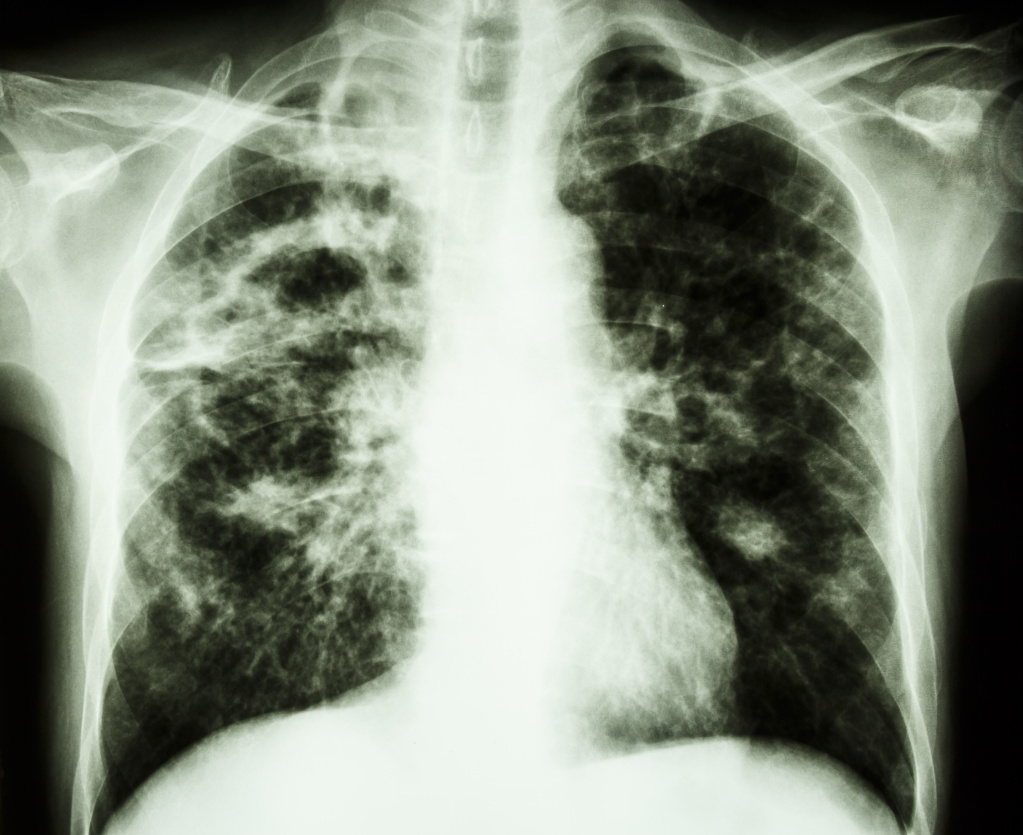
При высокой температуре необходимо по возможности освободить пациента от лишней одежды и обеспечить доступ свежего воздуха, исключив сквозняки. На лоб и области крупных сосудов (локтевые и коленные сгибы) можно положить холодный компресс. Можно обтирать тело смоченным прохладной водой полотенцем.
Человек труднее переносит не высокую температуру, а интоксикацию организма. Поэтому основные меры должны быть направлены на удаление из организма токсичных продуктов обмена. Это достигается обильным питьем, при необходимости – очистительными клизмами.
- у ранее здорового ребенка в возрасте от трех месяцев до шести лет температура поднялась выше 39° C;
- ребенку любого возраста (до 18 лет) с судорожным синдромом, заболеваниями центральной нервной системы, при наличии таких внешних признаков, как бледность, синюшность кожных покровов и похолодание конечностей, общая вялость и заторможенность, необходимо снижать температуру, если она достигла отметки 38° C. В противном случае возможно возникновение судорожного синдрома, который крайне опасен и может привести к удушью.
Секреторная и моторная функции желудочно-кишечного тракта снижаются, что приводит к задержке пищи в кишечнике, а недостаток жидкости вызывает запоры. Учитывая эти факторы, необходимо корректировать питание лихорадящего больного. Предпочтение следует отдавать жидкой легкоусвояемой пище, уменьшив размер порции, но увеличив число приемов пищи.
Существует особенность, которую следует учесть больным сахарным диабетом. Нужно помнить, что лихорадка сопровождается повышением уровня глюкозы в крови, что требует принятия соответствующих мер.
К основным жаропонижающим средствам относятся нестероидные противовоспалительные препараты – парацетамол, ибупрофен, диклофенак. Эти лекарства быстро действуют и быстро выводятся из организма.
Хотя широко распространена практика приема жаропонижающих в виде таблеток, опыт показывает, что побочные эффекты в таком случае более выражены.
При этом способе введения лекарств действующее вещество через кровеносные сосуды прямой кишки попадает непосредственно в кровь. Отсутствует раздражающее воздействие медикаментов на слизистую оболочку желудка. Появляется возможность введения лекарственного средства независимо от приема пищи.
Снижение температуры при инфекционных заболеваниях происходит либо быстро и сопровождается обильным потоотделением, а иногда и падением артериального давления, либо медленно, в течение одного-двух дней.
Помочь больному при резком падении температуры можно, быстро сменив влажное белье на сухое и напоив горячим чаем.
В организме еще присутствуют микроорганизмы или вирусы, способные вызвать вторую волну болезни. Особенно опасны в этом отношении стрептококковые инфекции, которые часто дают осложнения на сердце, почки и суставы. Поэтому следует соблюдать постельный режим не только при высокой температуре, но и сразу после ее снижения. По выздоровлении рекомендуется выполнить клинические анализы крови и мочи.
Общий анализ крови – это комплексное исследование, в ходе которого проводится количественная оценка содержания форменных элементов крови (эритроцитов, лейкоцитов, тромбоцитов), гемоглобина, проводится подсчет гематокрита и эритроцитарных индексов (MCV, MCH, MCHC, RDW).

Боль и красный цвет задней стенки горла - распространенный симптом, на который важно обратить внимание.
Боль в горле и краснота не обязательно означают, что у вас COVID-19.
Другие симптомы, помимо боли в горле, могут помочь отличить красноту, связанную с COVID 19, от патологий другой этиологии, включая:
- стрептококковую ангину;
- аллергию;
- грипп;
- тонзиллит
- простуду.
Как узнать, вызвана ли моя боль в горле COVID-19 или я просто простыл?
У многих людей боль в горле и его покраснение не будет сильно влиять на здоровье. Однако, если боль в горле сочетается с другими симптомами, важно обратиться к врачу.
Самый простой и точный способ определить, вызвана ли боль в горле коронавирусом, таким как COVID 19, - срочно пройти тест на коронавирус.
Кроме того, можно получить некоторое представление об основной причине боли в горле до прохождения медицинского обследования.
Симптомы, указывающие на COVID 19 при ангине и менее вероятные при других инфекциях:
- Потеря обоняния (аносмия)
- Потеря вкуса (агевзия)
- Затрудненное дыхание или одышка (одышка)
- Понос
Какие распространенные заболевания, помимо COVID 19 могут вызывать боль в горле?
Боль и краснота в горле, известная с медицинской точки зрения как фарингит, может быть вызвана рядом основных медицинских или немедицинских состояний, помимо COVID 19.
Боль в горле - это симптом, а не медицинский диагноз. Некоторые распространенные заболевания, которые вызывают боль в горле:
- Стрептококковая ангина
- Аллергии
- Грипп
- Простуда
- Тонзиллит
Стрептококковая ангина
Это инфекция, вызываемая бактерией Streptococcus pyogenes, также известной под названием Str. группы А.
Хотя стрептококковая ангина и COVID могут иметь общие симптомы со здоровьем, такие как лихорадка, головная боль и краснота в горле, есть также несколько симптомов, которые могут помочь отделить стрептококковое горло от COVID-ангины.
Для лечения может потребоваться прием антибиотика под контролем врача.
Коронавирус чаще вызывает потерю запаха / вкуса, диарею и боли в теле. Эти симптомы обычно не связаны с ангиной.
С другой стороны, следующие симптомы больше связаны с ангиной, чем с COVID-19:
- Болезненное глотание (Одинофагия)
- Маленькие точечные красные пятна на горле и на небе (петехии)
- Увеличенные лимфатические узлы на шее
- Сыпь
- Опухшие красные миндалины
Аллергия
Обычно вызвана иммунным ответом организма на инородное вещество, известное как раздражитель или аллерген.
Распространенные аллергены: пыльца, перхоть и некоторые продукты, такие как: арахис, мед.
Иммунная система обычно работает, борясь с патогенами, вредными для здоровья. Однако иммунная система может начать бороться с распространенными безвредными веществами из окружающей среды и вызвать такие симптомы, как боль в горле.
Хотя многие симптомы аллергии могут быть похожи на симптомы коронавирусной инфекции COVID 19, у людей с аллергией обычно не наблюдается потеря обоняния или вкуса, лихорадка, боли в теле или тошнота.
Наиболее распространенные симптомы аллергии:
- Слезотечение, зудя и отек глаз
- Чихание
- Насморк и / или заложенный нос
- Кашель
- Головная боль
- Больное горло
Грипп
Грипп (Influenza) и COVID являются заразными вирусами, хотя их вызывают разные микроорганизмы.
Грипп вызывается вирусами гриппа, а коронавирус COVID 19 - новым штаммом коронавируса. SARS-CoV-2 - это научное название нового штамма коронавируса.
При сравнении этих двух важно отметить, что COVID 19 распространяется легче, чем грипп, и вызывает у некоторых людей более серьезные инфекции.
Кроме того, COVID 19 может оставаться латентным дольше, чем грипп, что означает, что люди заражаются и заразны, но иногда еще не проявляют симптомов.
У людей с вирусом гриппа симптомы обычно проявляются через 1-4 дня после заражения, тогда как у людей с коронавирусом симптомы обычно появляются через 2-14 дней после первоначального заражения.
Наиболее распространенные симптомы гриппа включают:
- Боли в теле и мышцах
- Озноб
- Кашель
- Усталость
- Высокую температуру
- Головную боль
- Потерю аппетита
- Боль в горле
- Заложенность или насморк
Простуда
Простуда может быть вызвана несколькими различными вирусами, хотя класс риновирусов является наиболее распространенным.
Симптомы простуды обычно возникают через 2-3 дня после контакта человека с вирусом. Простуда обычно относительно безвредна, и иммунная система организма может бороться с вирусом самостоятельно, хотя иногда такие симптомы, как боль в горле, могут длиться пару дней.
Наиболее распространенные симптомы простуды:
- Насморк
- Больное горло
- Чихание
- Кашель
- Заложенность носа и пазух
Тонзиллит
Тонзиллит вызывается воспалением глоточных миндалин. Миндалины расположены с двух сторон в задней части глотки.
Тонзиллит может быть вызван как бактериальными, так и вирусными инфекциями, хотя вирусные инфекции встречаются чаще.
Тонзиллит можно купировать самостоятельно. Однако инфекции также могут быть серьезными и требовать медицинского лечения, например использования антибиотиков для лечения бактериального тонзиллита.
Тонзиллит обычно проходит в течение нескольких недель и не имеет многих уникальных симптомов COVID 19, таких как одышка и потеря обоняния или вкуса.
Наиболее частые симптомы включают:
- Больное горло
- Болезненное глотание
- Скрипучий голос
- Боль при разговоре
- Боль во время еды
Краснота в горле: что делать?
До COVID 19 красноте горла уделяли мало внимания.
Однако, во время пандемии COVID 19 боль в горле может указывать на инфекцию, вызванную коронавирусом, и важно отметить это и проявить осторожность, установив правильный диагноз.
Если у вас развиваются симптомы коронавируса, самым важным первым шагом является изоляция, чтобы не заразить других вирусом, который наносит ущерб их здоровью.
Чтобы получить диагноз COVID 19, необходимо пройти тестирование. Даже если медицинский тест отрицательный, будьте осторожны и уйдите на карантин от людей на срок не менее 10 дней, так как это снижает риск распространения.
Возможна ли краснота горла после выздоровления от COVID 19?
Согласно новому исследованию, некоторые сохраняющиеся респираторные симптомы, в том числе, красное горло, - признак того, что у пациента, выздоравливающего от COVID 19, все еще может быть положительный результат на SARS-CoV-2.
Исследователи наблюдали за 131 госпитализированным пациентом, поступившим в отделение неотложной помощи после COVID-19.
При поступлении был проведен новый тест ПЦР. Почти 17% пациентов, которые считались полностью выздоровевшими, дали положительный результат на вирус при последующих обследованиях.
И пациенты, у которых с наибольшей вероятностью будет новый положительный результат теста, были пациенты с болью в горле и ринитом (хроническое чихание или заложенность носа).
Клиницисты и исследователи сосредоточили свое внимание на острой фазе COVID-19, но необходим постоянный мониторинг после выписки на предмет долгосрочных эффектов.
Результаты показывают, что значительный процент выздоровевших пациентов с COVID-19 все еще могут быть бессимптомными носителями вируса.

Узнайте от экспертов компании Miele, какая температура для хранения продуктов должна быть в холодильнике. В этой статье мы расскажем, какую температуру выставить в холодильной и морозильной камерах, чтобы ваша пища оставалась свежей как можно дольше.
Типы температурных режимов холодильника и морозильной камеры
Зоны холода в холодильнике и оптимальная температура
Средняя температура в холодильнике
Средняя температура в холодильнике — +4°C – +5°C. В зоне свежести — 0°C – +1°C. В морозильной камере — -18° C. Значения зависят от технических особенностей каждой конкретной модели.
Правильная температура для хранения продуктов
Какая температура должна быть для хранения продуктов? Для каждого типа она разная:
- от +6°C до +10°C — неустойчивые к холоду овощи и фрукты, ягоды, грибы;
- от +3°C до +6°C — вскрытые консервы, яйца, колбасы, масло, сыры, зелень, овощи;
- от 0°C до +3°C — молочные продукты, охлажденное мясо, рыба, полуфабрикаты (которые вы будете скоро готовить);
- от -10°C до -14°C — овощи, фрукты, масло, морепродукты, рыба;
- от -14°C до -16°C — полуфабрикаты: пельмени, вареники, наггетсы, котлеты, сосиски и прочее;
- от -16°C до -24°C — мясо и курица, мороженое и сорбеты.
В холодильниках Miele есть специальная зона PerfectFresh Pro с оптимальной температурой хранения фруктов и овощей. В ней этот тип продуктов долго остается свежим и вкусным, не замерзает, не теряет полезные вещества.
Особенности хранения в двери холодильника
Дверца холодильника — зона с самой нестабильной температурой в устройстве (из-за постоянного открывания и закрывания). Поэтому на ней лучше не хранить скоропортящиеся продукты, открытые напитки и банки. Яйца и молоко можно ставить на дверь холодильной камеры только в том случае, если вы собираетесь съесть и выпить их в ближайшие три-четыре дня.
Температура на дверце подходит для хранения кормов для домашних животных, лекарств, герметично закрытых соусов, консервов, напитков.
Как регулировать температуру у разных моделей холодильников
Как выставить температуру в холодильнике? Зависит от конкретной модели. У некоторых из них механическая панель управления — в виде кнопок. У других — электронная или комбинированная. В устройствах Miele установить температуру и ее единицу измерения (°C или °F) можно через электронный дисплей. Инструкцию к вашему устройству о том, как это сделать, скачайте здесь.
Читайте также:

